مرض السكري
| السكري | |
|---|---|
 | |
| الدائرة الزرقاء العالمية رمز مرض السكري.[1] | |
| النطق | |
| التخصص | علم الغدد الصماء |
| الأعراض | كثرة التبول، العطش الشديد، الجوع الشديد[2] |
| المضاعفات | الحماض الكيتوني السكري، فرط الأسمولية مع فرط سكر الدم، أمراض القلب، السكتة، الفشل الكلوي المزمن، قرح القدم، القصور الإدراكي، شلل المعدة[2][3][4][5] |
| عوامل الخطر | النمط 1: التاريخ العائلي[6] النمط 2: البدانة، عدم ممارسة الرياضة، الوراثة[2][7] |
| الطريقة التشخيصية | ارتفاع مستوى سكر الدم[2] |
| العلاج | النظام الغذائي الصحي، التمرينات الرياضية[2] |
| الدواء | الإنسولين، الأدوية المضادة للسكري مثل المتفورمن[2][8][9] |
| التردد | 463 مليون (8.8%)[10] |
| الوفيات | 4.2 مليون (2019)[10] |
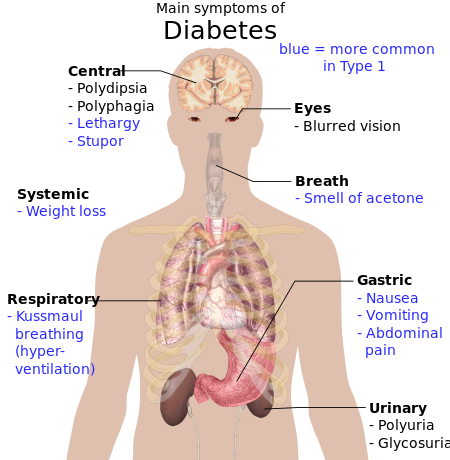
مرض السكري (DM)، المعروف باسم مرض السكري، هو مجموعة من الاضطرابات الإستقلابية التي تتميز بفرط السكر في الدم على مدى فترة طويلة من الزمن.[11] غالبًا ما تشمل الأعراض كثرة التبول وزيادة العطش وزيادة الشهية .[2] إذا تُرك دون علاج، يمكن أن يسبب مرض السكري العديد من المضاعفات.[2] يمكن أن تشمل المضاعفات الحادة الحماض الكيتوني السكري، حالة فرط سكر الدم، أو الوفاة..[3] تشمل المضاعفات الخطيرة طويلة الأمد أمراض القلب والأوعية الدموية والسكتة الدماغية وأمراض الكلى المزمنة وتقرحات القدم وتلف الأعصاب وتلف العينين والضعف الإدراكي.[2][5]
مرض السكري هو إما بسبب عدم إنتاج البنكرياس لما يكفي من الأنسولين، أو أن خلايا الجسم لا تستجيب بشكل صحيح للأنسولين المنتج..[12] هناك ثلاثة أنواع رئيسية من داء السكري:[2]
- ينتج مرض السكري النمط الأول عن فشل البنكرياس في إنتاج كمية كافية من الأنسولين بسبب فقدان خلايا بيتا .[2] هذا النموذج كان يُشار إليه سابقًا باسم "داء السكري المعتمد على الأنسولين" (IDDM) أو "سكري الشباب".[2] يحدث فقدان خلايا بيتا بسبب استجابة المناعة الذاتية .[13] سبب هذه الاستجابة المناعية الذاتية غير معروف.[2]
- يبدأ مرض السكري النمط الثاني بمقاومة الأنسولين، وهي حالة تفشل فيها الخلايا في الاستجابة للأنسولين بشكل صحيح.[2] مع تقدم المرض، قد يتطور نقص الأنسولين أيضًا.[14] كان يشار إلى هذا النموذج سابقًا باسم "داء السكري غير المعتمد على الأنسولين" (NIDDM) أو "مرض السكري الذي يصيب البالغين".[2] السبب الأكثر شيوعًا هو مزيج من زيادة وزن الجسم وعدم كفاية التمارين[2]
- سكري الحمل هو الشكل الرئيسي الثالث، ويحدث عندما تصاب النساء الحوامل اللواتي ليس لديهن تاريخ سابق للإصابة بالسكري بارتفاع مستويات السكر في الدم..[2]
يجب التعامل مع مرض السكري من النمط الأول بحقن الأنسولين .[2] تشمل الوقاية من مرض السكري من النمط 2 وعلاجه الحفاظ على نظام غذائي صحي، وممارسة الرياضة البدنية بانتظام، ووزن طبيعي للجسم، وتجنب التدخين [2] يمكن علاج مرض السكري من النمط 2 بأدوية مثل محسّسات الأنسولين مع الأنسولين أو بدونه..[15] يعد التحكم في ضغط الدم والحفاظ على العناية المناسبة بالقدم والعين أمرًا مهمًا للأشخاص المصابين بهذا المرض..[2] يمكن أن يتسبب الأنسولين وبعض الأدوية الفموية في انخفاض نسبة السكر في الدم.[16] تُعد جراحة إنقاص الوزن عند المصابين بالسمنة إجراءً فعالاً في بعض الأحيان لدى المصابين بداء السكري من النمط 2.[17] يُشفى سكري الحمل عادةً بعد ولادة الطفل.[18]
اعتباراً من عام 2019، يقدر أن 463 مليون شخص يعانون من مرض السكري في جميع أنحاء العالم (8.8٪ من السكان البالغين)، ويشكل مرض السكري من النمط 2 حوالي 90٪ من الحالات.[10] معدلات متشابهة في النساء والرجال.[19] تشير الاتجاهات إلى أن الأسعار ستستمر في الارتفاع .[10] يضاعف مرض السكري على الأقل خطر الموت المبكر للشخص.[2] عام 2019، تسبب مرض السكري في وفاة ما يقرب من 4.2 مليون شخص.[10] وهو السبب الرئيسي السابع للوفاة على مستوى العالم.[20][21] قدرت التكلفة الاقتصادية العالمية للنفقات الصحية المتعلقة بمرض السكري عام 2017 بنحو 727 بليون دولار.[10] في الولايات المتحدة، كلف مرض السكري ما يقرب من 327 بليون دولار عام 2017.[22] متوسط النفقات الطبية بين مرضى السكري أعلى بنحو 2.3 مرة.[23]
العلامات والأعراض
الأعراض الكلاسيكية لمرض السكري غير المعالجة هي غير مقصودة وتشمل فقدان الوزن، كثرة التبول، العطش، والنهم (زيادة الجوع).[24] قد تتطور الأعراض بسرعة (أسابيع أو أشهر) في مرض السكري من النمط الأول، بينما تتطور عادةً ببطء أكبر وقد تكون خفية أو غائبة في مرض السكري من النمط الثاني.[25]
يمكن أن تشير العديد من العلامات والأعراض الأخرى إلى ظهور مرض السكري على الرغم من أنها ليست خاصة بالمرض. بالإضافة إلى ما سبق، فهي تشمل عدم وضوح الرؤية، الصداع، التعب، التئام الجروح البطيء، حكة الجلد. يمكن أن يتسبب ارتفاع نسبة الگلوكوز في الدم لفترات طويلة في امتصاص الگلوكوز في عدسة العين، مما يؤدي إلى تغيرات في شكلها، ومن ثم يؤدي إلى تغيرات في الرؤية. يمكن أن يحدث فقدان البصر على المدى الطويل أيضاً بسبب اعتلال الشبكية السكري. يُعرف عدد من أنواع الطفح الجلدي الذي يمكن أن يحدث في مرض السكري مجتمعة باسم متلازمة الجلد السكري.[26]
حالات الطوارئ لمرضي السكري
قد يعاني الأشخاص (عادةً المصابون بداء السكري من النمط الأول) من نوبات من الحماض الكيتوني السكري (DKA)، وهو اضطراب استقلابي يتميز بالغثيان والقيء وآلام في البطن ورائحة الأسيتون في التنفس والتنفس العميق المعروف باسم تنفس كوسماول وفي الحالات الشديدة انخفاض مستوى الوعي.[27] هناك احتمالية نادرة لكنها شديدة الخطورة وهي حالة فرط سكر الدم (HHS)، وهي أكثر شيوعاً في مرض السكري من النمط الثاني وهي ناتجة بشكل أساسي عن الجفاف.[27]
يعد انخفاض نسبة السكر في الدم المرتبط بالعلاج (نقص السكر في الدم) أمراً شائعاً لدى الأشخاص المصابين بالنمط الأول ومرض السكري من النمط الثاني أيضاً اعتماداً على الدواء المستخدم. معظم الحالات خفيفة ولا تعتبر حالات طبية طارئة. يمكن أن تتراوح التأثيرات من الشعور بعدم الارتياح، التعرق، الارتعاش، وزيادة الشهية في الحالات الخفيفة إلى تأثيرات أكثر خطورة مثل الارتباك، والتغيرات في السلوك مثل العدوانية، النوبات، فقدان الوعي، و(نادراً) تلف الدماغ الدائم أو الموت في الحالات الشديدة.[28][29] يعد التنفس السريع والتعرق وبرودة الجلد الباهت من سمات انخفاض نسبة السكر في الدم لكنها ليست نهائية.[30] تعالج علاج الحالات الخفيفة إلى المتوسطة عن طريق تناول أو احتساء مشروب غني بالسكر. يمكن أن تؤدي الحالات الشديدة إلى فقدان الوعي ويجب علاجها بالگلوكوز في الوريد أو الحقن بالگلوكاگون .[31]
المضاعفات
تزيد جميع أشكال مرض السكري من خطر حدوث مضاعفات طويلة الأمد. تتطور هذه عادةً بعد سنوات عديدة (10-20) لكنها قد تكون أول الأعراض لدى أولئك الذين لم يتلقوا تشخيصًا قبل ذلك الوقت.
ترتبط المضاعفات الرئيسية طويلة الأمد بتلف الأوعية الدموية. يضاعف مرض السكري من خطر الإصابة بأمراض القلب الوعائية[32] ونحو 75% من الوفيات في الأشخاص المصابين بالسكري ناتجة عن مرض الشريان التاجي.[33] تشمل أمراض الأوعية الدموية الكبيرة الأخرى السكتة الدماغية وأمراض الشرايين الطرفية.
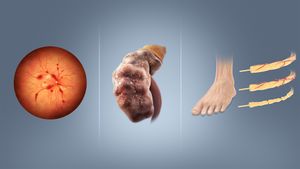
تشمل المضاعفات الأولية لمرض السكري بسبب تلف الأوعية الدموية الصغيرة تلف العين والكلى والأعصاب.[34] ينتج تلف العين، المعروف باسم اعتلال الشبكية السكري، عن تلف الأوعية الدموية في شبكية العين، ويمكن أن يؤدي إلى فقدان البصر التدريجي والعمى في نهاية المطاف.[34] يزيد مرض السكري أيضاً من خطر الإصابة بالزرق وإعتام عدسة العين ومشاكل العين الأخرى. من المستحسن أن يقوم مرضى السكري بزيارة طبيب العيون مرة كل عام.[35] يمكن أن يؤدي تلف الكلى، المعروف باسم اعتلال الكلي السكري، إلى تندب الأنسجة، فقدان پروتين البول، وفي النهاية مرض الكلى المزمن، مما يتطلب أحياناً الغسيل الكلوى أو زرع الكلى.[34] يعد تلف أعصاب الجسم، المعروف باسم الاعتلال العصبي السكري، أكثر المضاعفات شيوعاً لمرض السكري.[34] يمكن أن تشمل الأعراض التنميل والمذل والألم وتغير الإحساس بالألم، مما قد يؤدي إلى تلف الجلد. قد تحدث مشاكل القدم المرتبطة بالسكري (مثل تقرحات القدم السكرية)، وقد يصعب علاجها، وتتطلب البتر أحياناً. بالإضافة إلى ذلك، يتسبب الاعتلال العصبي السكري القريب في ضمور العضلات وضعفها المؤلم.
هناك ارتباط بين العجز المعرفي ومرض السكري. بالمقارنة مع أولئك الذين لا يعانون من مرض السكري، فإن المصابين بالمرض لديهم معدل انخفاض أكبر في الوظيفة الإدراكية بمقدار 1.2 إلى 1.5 ضعف.[36] تزيد الإصابة بمرض السكري، خاصة عند تناول الأنسولين، من خطر السقوط لدى كبار السن.[37]
الوفيات
أفادت رويترز في 31 يناير 2022، أن عام 2021 شهد وفاة أكثر من 100.000 أمريكي بسبب مرض السكري، للعام الثاني على التوالي، مما دفع بالحكومة الفدرالية لتشكيل لجنة لمكافحة المرض، على غرار ڤيروس نقص المناعة البشرية (الإيدز).[38]
تأتي الأرقام الجديدة في الوقت الذي تحث فيه لجنة من الخبراء الكونگرس على إصلاح نظام رعاية مرضى السكري والوقاية منه، بما في ذلك التوصيات لتجاوز الاعتماد على التدخلات الطبية وحدها. دعا تقرير صدر في وقت سابق من هذا الشهر إلى تغييرات سياسية أوسع نطاقاً للحد من انتشار مرض السكري، مثل تشجيع تناول الأطعمة الصحية، وضمان إجازة مدفوعة الأجر للأمهات العاملات، وفرض ضرائب على المشروبات السكرية، وتوسيع نطاق الوصول إلى الإسكان الميسر التكلفة، وغيرها. عام 2019، كان مرض السكري هو السبب السابع للوفاة في الولايات المتحدة حيث أودى بحياة أكثر من 87.000 شخص، مما يعكس فشلًا طويل الأمد في معالجة المرض وترك الكثيرين أكثر عرضة للخطر عندما ضربت جائحة كوڤيد-19 البلاد، مما خلق عقبات جديدة أمام الحصول على الرعاية.
منذ ذلك الحين، ارتفعت حصيلة الوفيات الناجمة عن مرض السكري في البلاد بشكل حاد، حيث تجاوزت 100.000 حالة وفاة في عامي 2021 و2022 وتمثل مستوى قياسيًا جديدًا، وفقًا لتحليل رويترز لبيانات الوفاة المؤقتة التي جمعتها مراكز السيطرة على الأمراض والوقاية منها (CDC). ارتفعت الوفيات المرتبطة بمرض السكري بنسبة 17% في عام 2020 و15% في عام 2021 مقارنة بمستوى ما قبل الجائحة في عام 2019. واستبعد ذلك الوفيات المنسوبة مباشرة إلى كوڤيد-19. واتفقت مراكز السيطرة على الأمراض والوقاية منها مع تحليل رويترز وقالت إن الوفيات الإضافية من عام 2021 لا تزال قيد الإحصاء.
قال الدكتور پول هسو، عالم الأوبئة في كلية فيلدنگ للصحة العامة بجامعة كاليفورنيا-لوس أنجلس: "إن العدد الكبير لوفيات مرض السكري للعام الثاني على التوالي هو بالتأكيد سبب يدعو للقلق". "مرض السكري النمط الثاني نفسه يمكن الوقاية منه نسبيًا، لذا فإنه لأمراً مأساوياً وقوع الكثير من الوفيات." في تقرير جديد، قالت اللجنة الوطنية للرعاية السريرية التي أنشأها الكونگرس إن على الولايات المتحدة تبنى نهجًا أكثر شمولاً لمنع المزيد من الأشخاص من الإصابة بمرض السكري النمط الثاني، وهو الشكل الأكثر شيوعًا، ولمساعدة الأشخاص الذين تم تشخيصهم بالفعل على تجنب الحياة- تهدد المضاعفات. حوالي 37 مليون أمريكي، أو 11% من السكان، مصابون بالسكري، وسيصاب واحد من كل ثلاثة أمريكيين بالمرض المزمن في حياته إذا استمرت التوجهات الحالية، وفقًا للجنة.
أوصت اللجنة الفدرالية الكونگرس بإنشاء مكتب للسياسة الوطنية لمرض السكري من شأنه تنسيق الجهود عبر الحكومة والإشراف على التغييرات خارج السياسة الصحية. سيكون منفصلاً عن وزارة الصحة ويمكن أن يكون مشابهًا لمكتب البيت الأبيض للسياسة الوطنية لمرض الإيدز، وفقًا للدكتور وليام هيرمان، رئيس اللجنة وأستاذ الطب الباطني وعلم الأوبئة في جامعة مشيگن. وقال هرمان لرويترز "لن نعالج مشكلة السكري في الولايات المتحدة بالتدخلات الطبية." "الفكرة هي تجميع شيء ما عبر الوكالات الفدرالية، بحيث يمكنهم التواصل بشكل منهجي." ساعدت السناتور الأمريكية پاتي موراي، وهي ديمقراطية من واشنطن وترأس لجنة الصحة في مجلس الشيوخ، في تأسيس اللجنة عام 2017 وقالت إنها تدرس التوصيات عن كثب. وقال موراي في بيان لرويترز: "الأشخاص المصابون بالسكري والأمراض المزمنة الأخرى كانوا يواجهون بالفعل تحديات قبل انتشار الوباء بوقت طويل، وڤيروس كورونا المستجد زاد من تفاقم هذه المشاكل". "من الأهمية بمكان البحث وإيجاد حلول لدعم مرضى السكري بشكل أفضل وتزويدهم بالرعاية التي يحتاجون إليها."
كما ذكرت رويترز في سلسلة مقالات عام 2021، أن مرض السكري يمثل فشلًا كبيرًا للصحة العامة في الولايات المتحدة. لقد زاد عدد الأمريكيين المصابين بالمرض في العقود الأخيرة، وتفاقم مآل سير المرض لديهم، على الرغم من ارتفاع الإنفاق على العلاجات الجديدة. ثبت أن الوباء مميت بشكل خاص لمرضى السكري. وفقًا للتقرير، فإن الأشخاص الذين يعانون من مرض السكري ولا يتحكمون فيه بشكل جيد هم أكثر عرضة للوفاة مرتين على الأقل من كوڤيد-19. كما أن مرض السكري ومضاعفاته أكثر شيوعًا بين الأمريكيين ذوي الدخل المنخفض والأشخاص الملونين، والتفاوتات القديمة التي تعرضت لمزيد من التعرض أثناء الوباء. بحسب دكتور شاري بولين، عضوة اللجنة وأستاذ الطب المساعد في جامعة كيس وسترن ريزرڤ ونظام متروهلث في كليڤلاند، فإن العدد المذهل لوفيات مرض السكري "محبط للهمم ولكنه أيضًا دعوة للعمل".
يمثل تقرير اللجنة الفدرالية أول مراجعة من هذا القبيل لمرض السكري منذ عام 1975. وخلال ذلك الوقت، ارتفع معدل انتشار مرض السكري بين البالغين في الولايات المتحدة من 5.3% في أواخر السبعينيات إلى 14.3% في 2018. بلغت التكاليف الطبية المباشرة المتعلقة بمرض السكري 237 مليار دولار عام 2017، وخسر ما يقدر بنحو 90 مليار دولار بسبب انخفاض الإنتاجية في الولايات المتحدة. تدفع التكاليف المرتفعة لزيارات الأطباء والأدوية والإمدادات العديد من مرضى السكري إلى التخلي عن الرعاية الروتينية أو تأخيرها. أعرب العديد من المرضى والمشرعين الأمريكيين عن غضبهم من ارتفاع سعر الإنسولين، والذي يجب على مرضى السكري النمط الأول أن يخسروا حياتهم بأكملها والذي يكون مطلوبًا في بعض الأحيان للسيطرة على مرض مرضى النمط الثاني. أيدت اللجنة مقترحات مثل وضع حد أقصى لارتفاع أسعار الإنسولين لمعدل التضخم والتفاوض الحكومي على أسعار الأدوية.
وقد دفعت موراي ومشرعون آخرون من أجل بند في تشريع "إعادة البناء بشكل أفضل" الذي اقترحته إدارة بايدن والذي من شأنه أن يضع حدًا لتكلفة الإنسولين عند 35 دولارًا للعديد من المرضى. لتخفيف المزيد من العوائق المالية، أوصت اللجنة بإعفاء المرضى من التكاليف التي يتحملونها من أموالهم الخاصة للحصول على علاجات أخرى "عالية القيمة"، بما في ذلك بعض أدوية السكري وأجهزة مراقبة الگلوكوز المستمرة والمستلزمات الأساسية والتثقيف بشأن مرض السكري. كما سلطت اللجنة الضوء على مخاطر المعاملة المفرطة لدى كبار السن المصابين بداء السكري النمط الثاني2. كتبت رويترز عن هذا الخطر في نوفمبر 2021 وكيف أدت حملة صناعة الأدوية من أجل هدف علاج قوي إلى انتشار وباء لحوادث قاتلة لنقص گلوكوز الدم أو نقص سكر الدم. طلبت اللجنة من مسؤولي الصحة الفدراليين تتبع العلاج المفرط بين مرضى الرعاية الطبية "لتقليل حدوث نقص السكر في الدم الحاد وتحسين سلامة المرضى".
وقالت المفوضية إن الولايات المتحدة يجب أن تعزز بشكل أفضل شراء الفواكه والخضروات في برامج المساعدة الغذائية، وأن تضمن حصول الأمهات على إجازة عائلية مدفوعة الأجر للمساعدة في الرضاعة الطبيعية، الأمر الذي يمكن أن يساعد في تقليل مخاطر الإصابة بمرض السكري لدى الأمهات ويرتبط بتقليل خطر الإصابة بالبدانة ومرض السكري لدى الأطفال. كما أوصت اللجنة بفرض ضرائب على المشروبات السكرية التي من شأنها رفع سعرها على الرف بنسبة 10٪ إلى 20٪ واستخدام الإيرادات لتوسيع الوصول إلى مياه الشرب النظيفة وتمويل برامج مماثلة. أرجأت وزارة الصحة التعليق إلى هرمان، الذي قال في بيان مركز السيطرة على الأمراض إن توصيات التقرير تقدم خارطة طريق مفصلة "لمعالجة ارتفاع تكاليف الرعاية الصحية المنسوبة إلى مرض السكري، وتقليل التباينات العرقية والمتعلقة بالدخل في نتائج مرض السكري".
الأسباب
| خاصية | مرض السكري من النمط 1 | مرض السكري من النمط 2 |
|---|---|---|
| البداية | فجأة | تدريجي |
| العمر عند البداية | في الغالب عند الأطفال | في الغالب عند البالغين |
| كتلة الجسم | نحيف أو عادي[40] | غالبا يعانون من السمنة |
| الحماض الكيتوني | شائع | نادر |
| الأجسام المضادة الذاتية | عادة ما تكون موجودة | غائب |
| الإنسولين الداخلي | منخفض أو غائب | طبيعي، انخفض
أو زيادة |
| التوافق في التوائم المتماثلة | 50% | 90% |
| الانتشار | ~10% | ~90% |
يصنف مرض السكري إلى أربع فئات عامة: مرض السكري من النمط الأول، مرض السكري من النمط الثاني، سكري الحمل، و"أنواع محددة أخرى"[12]. "الأنواع المحددة الأخرى" هي مجموعة من عشرات الأسباب الفردية.[12] يعد مرض السكري مرضاً متغيراً أكثر مما كان يُعتقد سابقاً وقد يكون لدى الأشخاص مجموعة من الأشكال.[41] مصطلح "السكري" بمفرده، يشير إلى مرض السكري.[42]
النمط الأول
يتميز مرض السكري النمط الأول بفقدان خلايا بيتا المنتجة للإنسولين في جزر الپنكرياس، مما يؤدي إلى نقص الأنسولين. يمكن تصنيف هذا النمط أيضاً على أنه بوساطة مناعية أو مجهول السبب. غالبية النمط الأول من مرض السكري من طبيعة المناعة، حيث يؤدي هجوم المناعة الذاتية بوساطة الخلايا التائية إلى فقدان خلايا بيتا وبالتالي فقدان الإنسولين،[43] [44] والذي يسبب حوالي 10% من حالات مرض السكري في أمريكا الشمالية وأوروپا. يتمتع معظم الأشخاص المصابين بصحة جيدة ويتمتعون بوزن صحي عند ظهور المرض. عادة ما تكون الحساسية والاستجابة للإنسولين طبيعية، خاصة في المراحل المبكرة. على الرغم من تسميته "سكري الشباب" بسبب الظهور المتكرر عند الأطفال، فإن غالبية الأفراد المصابين بداء السكري من النمط الأول أصبحوا بالغين الآن.[6]
مرض السكري غير المستقر أو مرض السكري المتقلب، هو مصطلح يستخدم تقليدياً لوصف التقلبات الدراماتيكية والمتكررة في مستويات الگلوكوز، والتي تحدث غالباً دون سبب واضح في مرض السكري المعتمد على الإنسولين. إلا أن هذا المصطلح ليس له أساس حيوي ويجب عدم استخدامه.[45] لا يزال يمكن أن يصاحب مرض السكري النمط الثاني ارتفاع غير منتظم وغير متوقع في مستويات سكر الدم، واحتمال الإصابة بالحماض الكيتوني السكري أو انخفاض مستويات سكر الدم بشكل خطير. تشمل المضاعفات الأخرى ضعف الاستجابة التنظيمية لانخفاض نسبة سكر الدم، والعدوى، خزل المعدة (الذي يؤدي إلى امتصاص غير منتظم للكربوهيدرات الغذائية)، اعتلال الغدد الصماء (مثل داء أديسون)[45] يعتقد أن هذه الظواهر لا تحدث أكثر من 1%-2% من الأشخاص المصابين بسكري النمط الأول [46]
يعتبر مرض سكري النمط الأول موروث جزئياً، مع جينات متعددة، بما في ذلك بعض الأنماط الجينية HLA، المعروف أنها تؤثر على خطر الإصابة بالسكري عند الأشخاص المعرضين للإصابة بالمرض الوراثي، يمكن أن يحدث مرض السكري بسبب واحد أو أكثر من العوامل البيئية[47] مثل العدوى الڤيروسية أو النظام الغذائي. تم تورط العديد من الڤيروسات، لكن حتى الآن لا يوجد دليل صارم يدعم هذه الفرضية عند البشر.[47][48] [49] من بين العوامل الغذائية، تشير البيانات إلى أن الگليادين (پروتين موجود في الگلوتن) قد يلعب دوراً في تطور مرض السكري من النمط الأول، لكن الآلية غير مفهومة تماماً.[50][51]
يمكن أن يحدث مرض السكري من النمط الأول في أي عمر، ويُشخص نسبة كبيرة منه خلال مرحلة البلوغ. مرض السكري المناعي الذاتي الكامن للبالغين (LADA) هو مصطلح تشخيصي يُطبق عندما يتطور مرض السكري من النمط الأول لدى البالغين؛ ظهوره أبطأ من نفس الحالة عند الأطفال. بالنظر إلى هذا الاختلاف، يستخدم البعض المصطلح غير الرسمي "مرض السكري من النمط 1.5" لهذه الحالة. غالباً ما يُشخص خطأ البالغين المصابين بـ LADA مبدئيًا على أنهم مصابون بسكري النمط الثاني، بناءً على العمر وليس السبب.[52]
النمط الثاني
يتميز مرض السكري النمط الثاني بمقاومة الإنسولين، والتي يمكن أن تترافق مع انخفاض إفراز الإنسولين نسبياً.[12] يُعتقد أن الاستجابة المعيبة لأنسجة الجسم للإنسولين تشمل مستقبلات الإنسولين. ومع ذلك، فإن العيوب المحددة غير معروفة. تُصنف حالات السكري الناتجة عن عيب.[2] [53] العديد من الأشخاص المصابين بداء السكري من النمط 2 لديهم دليل على الإصابة بمقدمات السكري (اختلال الجلوكوز أثناء الصيام و / أو ضعف تحمل الجلوكوز) قبل استيفاء معايير مرض السكري من النمط 2.[54] يمكن إبطاء تطور مقدمات السكري إلى داء السكري الصريح من النمط 2 أو عكسه عن طريق تغييرات نمط الحياة أو الأدوية التي تعمل على تحسين حساسية الأنسولين أو تقليل إنتاج الجلوكوز في الكبد.[55]
يُعزى داء السكري من النمط 2 في المقام الأول إلى عوامل نمط الحياة والوراثة.[56] من المعروف أن عددًا من عوامل نمط الحياة مهمة لتطوير مرض السكري من النمط 2، بما في ذلك السمنة (التي يُعرّفها مؤشر كتلة الجسم بأكثر من 30)، وقلة النشاط البدني، وسوء التغذية، والتوتر، والتحضر ..[39] ترتبط الدهون الزائدة في الجسم بـ 30٪ من حالات الأشخاص المنحدرين من أصول صينية ويابانية، و 60-80٪ من الحالات المنحدرة من أصل أوروبي وأفريقي، و 100٪ من هنود بيما وجزر المحيط الهادئ.[12] حتى أولئك الذين لا يعانون من السمنة قد يكون لديهم نسبة عالية من نسبة الخصر إلى الورك.[12]
العوامل الغذائية مثل المشروبات السكرية - ترتبط بزيادة الخطر.[57][58] نمط الدهون في النظام الغذائي مهم أيضا، مع الدهون المشبعة و الدهون التقابلية يزيد من الخطر و الدهون العديدة اللاتشبع و الدهون غير المشبعة الاحادية تقلل الخطر.[56] قد يؤدي الإفراط في تناول الأرز الأبيض إلى زيادة خطر الإصابة بمرض السكري، خاصة لدى الصينيين واليابانيين.[59] قد يؤدي قلة النشاط البدني إلى زيادة خطر الإصابة بمرض السكري لدى بعض الأشخاص.[60]
تزيد تجارب الطفولة الضارة (ACEs)، بما في ذلك سوء المعاملة والإهمال والصعوبات المنزلية، من احتمالية الإصابة بمرض السكري من النمط 2 لاحقًا في الحياة بنسبة 32٪، والاهمال يكون له التأثير الأقوى.[61]
سكري الحمل
يشبه سكري الحمل داء السكري من النمط 2 من عدة نواحٍ، حيث يتضمن مزيجًا من إفراز الأنسولين غير الكافي نسبيًا والاستجابة له. تحدث في حوالي 2-10٪ من جميع حالات الحمل وقد تتحسن أو تختفي بعد الولادة.[62] [63]من المستحسن أن تخضع جميع النساء الحوامل للاختبار بدءًا من الأسبوع الرابع والعشرين إلى الثامن والعشرين من الحمل..[64] غالبًا ما يتم تشخيصه في الثلث الثاني أو الثالث من الحمل بسبب الزيادة في مستويات هرمون المناهض للأنسولين التي تحدث في هذا الوقت.[64] ومع ذلك، بعد الحمل، وجد أن ما يقرب من 5-10٪ من النساء المصابات بسكري الحمل مصابات بنمط آخر من مرض السكري، النمط الثاني الأكثر شيوعًا..[62] سكري الحمل قابل للعلاج بشكل كامل، لكنه يتطلب إشرافًا طبيًا دقيقًا طوال فترة الحمل. قد تشمل الإدارة تغييرات في النظام الغذائي، ومراقبة نسبة الجلوكوز في الدم، وفي بعض الحالات، قد يتطلب الأمر الأنسولين[65]
على الرغم من أنه قد يكون عابرًا، إلا أن سكري الحمل غير المعالج يمكن أن يضر بصحة الجنين أو الأم. تشمل المخاطر التي يتعرض لها الطفل العملقة (ارتفاع الوزن عند الولادة)، والتشوهات الخلقية في القلب والجهاز العصبي المركزي، والتشوهات العضلية الهيكلية . قد تؤدي زيادة مستويات الأنسولين في دم الجنين إلى تثبيط إنتاج العامل الفاعل بالسطح لدى الجنين وتسبب متلازمة الضائقة التنفسية لدى الرضع . قد ينتج ارتفاع مستوى البيليروبين في الدم عن تدمير خلايا الدم الحمراء . في الحالات الشديدة، قد تحدث وفاة في الفترة المحيطة بالولادة، والأكثر شيوعًا نتيجة لضعف نضح المشيمة بسبب ضعف الأوعية الدموية. يمكن الإشارة إلى تحريض المخاض مع انخفاض وظيفة المشيمة. يمكن إجراء العملية القيصرية إذا كان هناك ضائقة جنينية ملحوظة أو خطر متزايد للإصابة المرتبطة بعملقة، مثل عسر ولادة الكتف.[66]
انواع اخري
داء السكري الذي يبدأ عند النضج (MODY) هو شكل وراثي نادر وراثي سائد من مرض السكري، بسبب واحد من عدة طفرات جينية واحدة تسبب عيوبًا في إنتاج الأنسولين.[67] إنه أقل شيوعًا بشكل ملحوظ من الأنواع الثلاثة الرئيسية، ويشكل 1-2 ٪ من جميع الحالات. يشير اسم هذا المرض إلى فرضيات مبكرة عن طبيعته. نظرًا لوجود خلل في الجين، فإن هذا المرض يختلف في العمر عند الظهور وفي الشدة وفقًا للعيب الجيني المحدد ؛ وبالتالي هناك ما لا يقل عن 13 نمطًا فرعيًا من MODY. غالبًا ما يستطيع الأشخاص المصابون بـ MODY التحكم فيه دون استخدام الأنسولين.[68]
تحدث بعض حالات مرض السكري بسبب عدم استجابة مستقبلات أنسجة الجسم للأنسولين (حتى عندما تكون مستويات الأنسولين طبيعية، وهو ما يفصلها عن النمط 2 مرض السكري) ؛ هذا النموذج غير شائع جدًا. يمكن أن تؤدي الطفرات الجينية ( جسمية أو متقدرة ) إلى عيوب في وظيفة خلية بيتا. قد يتم أيضًا تحديد عمل الأنسولين غير الطبيعي وراثيًا في بعض الحالات. قد يؤدي أي مرض يسبب أضرارًا جسيمة للبنكرياس إلى الإصابة بمرض السكري (على سبيل المثال، التهاب البنكرياس المزمن والتليف الكيسي ). يمكن أن تسبب الأمراض المرتبطة بالإفراز المفرط للهرمونات المضادة للأنسولين مرض السكري (والذي يتم علاجه عادة بمجرد إزالة الهرمون الزائد). العديد من الأدوية تضعف إفراز الأنسولين وبعض السموم تلحق الضرر بخلايا بيتا في البنكرياس، بينما تزيد أدوية أخرى من مقاومة الأنسولين (خاصة القشرانيات السكرية التي يمكن أن تثير " سكري الستيرويد "). تم إهمال الكيان التشخيصي ICD-10 (1992)، السكري المرتبط بسوء التغذية (MRDM أو MMDM، رمز ICD-10 E12)، من قبل منظمة الصحة العالمية (WHO) عندما تم تقديم التصنيف الحالي في عام 1999.[69]
فيما يلي قائمة بالاضطرابات التي قد تزيد من خطر الإصابة بمرض السكري:[70]
|
|
لوحظ ظهور سكري جديد في مرضى Covid-19.[72]
الفيزيولوجية المرضية

الأنسولين هو الهرمون الرئيسي الذي ينظم امتصاص الجلوكوز من الدم إلى معظم خلايا الجسم، وخاصة الكبد والأنسجة الدهنية والعضلات، باستثناء العضلات الملساء، حيث يعمل الأنسولين عبر عامل النمو الشبيه بالأنسولين -1 . لذلك، فإن نقص الأنسولين أو عدم حساسية مستقبلاته يلعب دورًا رئيسيًا في جميع أشكال داء السكري.[73]
يحصل الجسم على الجلوكوز من ثلاثة مصادر رئيسية: امتصاص الأمعاء للغذاء ؛ تكسير الجليكوجين ( تحلل الجليكوجين )، وهو شكل تخزين الجلوكوز الموجود في الكبد ؛ واستحداث السكر، وهو إنتاج الجلوكوز من ركائز غير كربوهيدراتية في الجسم.[74] يلعب الأنسولين دورًا مهمًا في تنظيم مستويات الجلوكوز في الجسم. يمكن للأنسولين أن يمنع تكسير الجليكوجين أو عملية تخليق السكر، ويمكن أن يحفز نقل الجلوكوز إلى الخلايا الدهنية والعضلية، ويمكن أن يحفز تخزين الجلوكوز في شكل الجليكوجين.[74]
يتم إطلاق الأنسولين في الدم عن طريق خلايا بيتا (خلايا بيتا)، الموجودة في جزر لانجرهانز في البنكرياس، استجابةً لارتفاع مستويات السكر في الدم، عادةً بعد تناول الطعام. يستخدم الأنسولين من قبل حوالي ثلثي خلايا الجسم لامتصاص الجلوكوز من الدم لاستخدامه كوقود أو للتحويل إلى جزيئات أخرى مطلوبة أو للتخزين. يؤدي انخفاض مستويات الجلوكوز إلى انخفاض إفراز الأنسولين من خلايا بيتا وإلى انهيار الجليكوجين إلى الجلوكوز. يتم التحكم في هذه العملية بشكل أساسي عن طريق هرمون الجلوكاجون، الذي يعمل بطريقة معاكسة للأنسولين.[75]
إذا كانت كمية الأنسولين المتوفرة غير كافية، أو إذا كانت استجابة الخلايا ضعيفة لتأثيرات الأنسولين ( مقاومة الأنسولين )، أو إذا كان الأنسولين نفسه معيبًا، فلن يتم امتصاص الجلوكوز بشكل صحيح من قبل خلايا الجسم التي تتطلبه، ولا يتم تخزينه بشكل مناسب في الكبد والعضلات. التأثير الصافي هو استمرار ارتفاع مستويات السكر في الدم، وضعف تخليق البروتين، واضطرابات الستقلاب الأخرى، مثل الحماض الاستقلابي في حالات نقص الأنسولين الكامل.[74]
عندما يظل تركيز الجلوكوز في الدم مرتفعًا بمرور الوقت، تصل الكلى إلى حد إعادة الامتصاص، ويخرج الجسم الجلوكوز في البول ( بيلة سكرية ).[76] يؤدي هذا إلى زيادة الضغط الاسموزي للبول ويمنع إعادة امتصاص الكلى للماء، مما يؤدي إلى زيادة إنتاج البول ( التبول ) وزيادة فقدان السوائل. يتم تعويض حجم الدم المفقود تناضحيًا من الماء في خلايا الجسم واجزاء الجسم الأخرى، مما يسبب الجفاف وزيادة العطش ( عطاش ).[74] بالإضافة إلى ذلك، فإن نقص الجلوكوز داخل الخلايا يحفز الشهية مما يؤدي إلى الإفراط في تناول الطعام (كثرة الأكل)).[77]
التشخيص
| شرط | ساعتين من إعطاء الگلوكوز | السكر الصائم | اختبار الهيموگلوبين الگليكوزيلاتي | |
|---|---|---|---|---|
| وحدة القياس | مليمول/l(ملگ/دل) | مليمول/l(ملگ/دل) | مليمول/مول | DCCT % |
| النسبة الطبيعية | <7.8 (<140) | <6.1 (<110) | <42 | <6.0 |
| اختلال الگلوكوز الصومي | <7.8 (<140) | ≥6.1(≥110) & <7.0(<126) | 42-46 | 6.0–6.4 |
| اختلال تحمل الگلوكوز | ≥7.8 (≥140) | <7.0 (<126) | 42-46 | 6.0–6.4 |
| السكري | ≥11.1 (≥200) | ≥7.0 (≥126) | ≥48 | ≥6.5 |
يتميز داء السكري بارتفاع متكرر أو مستمر في نسبة السكر في الدم، ويتم تشخيصه من خلال إظهار أي مما يلي:[69]
- مستوى الجلوكوز في الصيام ≥ 7.0 ملي مول / لتر (126 ملغم / ديسيلتر)
- جلوكوز البلازما ≥ 11.1 ملي مول / لتر (200 ملغم / ديسيلتر) بعد ساعتين من تناول 75 جرامًا من الجلوكوز الفموي كما هو الحال في اختبار تحمل الجلوكوز (OGTT)
- أعراض ارتفاع سكر الدم وجلوكوز البلازما العرضي 11.1 ملي مول / لتر (200 ملغم / ديسيلتر)
- الهيموجلوبين السكري (HbA 1C ) ≥ 48 ملي مول / مول (≥ 6.5 DCCT ٪).).[80]
يجب تأكيد النتيجة الإيجابية، في حالة عدم وجود ارتفاع واضح في نسبة السكر في الدم، من خلال تكرار أي من الطرق المذكورة أعلاه في يوم مختلف. يُفضل قياس مستوى الجلوكوز أثناء الصيام نظرًا لسهولة القياس والالتزام بالوقت الطويل لاختبار تحمل الجلوكوز الرسمي، والذي يستغرق ساعتين لإكماله ولا يقدم أي ميزة تنبؤية على اختبار الصيام.[81] وفقًا للتعريف الحالي، فإن قياسين للجلوكوز الصائم أعلى من 7.0 مليمول / لتر (126 ملغم / ديسيلتر) يعتبر تشخيصا لمرض السكري.
وفقًا لمنظمة الصحة العالمية، الأشخاص الذين لديهم مستويات جلوكوز صائمة من 6.1 إلى 6.9 ملي مول / لتر (110 إلى 125 ملغم / ديسيلتر) يعاني من اختلال مستوى جلوكوز الصيام .[82] بعد ساعتين من تناول 75 جرامًا من الجلوكوز الفموي يُعتبر أنه يعاني من اختلال في تحمل الجلوكوز. من بين هاتين الحالتين لمرض السكري، فإن الحالة الأخيرة على وجه الخصوص هي عامل خطر رئيسي للتقدم إلى داء السكري الكامل، وكذلك أمراض القلب الوعائية.[83] تستخدم جمعية السكري الأمريكية (ADA) منذ عام 2003 نطاقًا مختلفًا قليلاً لاختلال جلوكوز الصيام الضعيف من 5.6 إلى 6.9 ملي مول / لتر (100 إلى 125 ملغم / ديسيلتر).[84]
يعتبر اختبار الهموگلوبين الگلايكوزيلاتي أفضل من الجلوكوز الصائم في تحديد مخاطر الإصابة بأمراض القلب الوعائية والوفاة من أي سبب.[85]
الوقاية
لا يوجد إجراء وقائي معروف للنمط 1 لمرض السكري..[2] النمط 2 لمرض السكري - الذي يمثل 85-90 ٪ من جميع الحالات في جميع أنحاء العالم - يمكن الوقاية منه أو تأخيره غالبًا عن طريق الحفاظ على الوزن الطبيعي للجسم، وممارسة النشاط البدني، وتناول نظام غذائي صحي[2] تقلل المستويات العالية من النشاط البدني (أكثر من 90 دقيقة يوميًا) من خطر الإصابة بمرض السكري بنسبة 28٪.[86] تشمل التغييرات الغذائية المعروفة بفعاليتها في المساعدة على الوقاية من مرض السكري الحفاظ على نظام غذائي غني بالحبوب الكاملة والألياف، واختيار الدهون الجيدة، مثل الدهون المتعددة الغير المشبعة الموجودة في المكسرات والزيوت النباتية والأسماك..[87] يمكن أن يساعد الحد من المشروبات السكرية وتناول كميات أقل من اللحوم الحمراء وغيرها من مصادر الدهون المشبعة في الوقاية من مرض السكري.[87] يرتبط تدخين التبغ أيضًا بزيادة خطر الإصابة بمرض السكري ومضاعفاته، لذلك يمكن أن يكون الإقلاع عن التدخين إجراءً وقائيًا مهمًا أيضًا..[88]
العلاقة بين مرض السكري من النمط 2 وعوامل الخطر الرئيسية القابلة للتعديل (الوزن الزائد والنظام الغذائي غير الصحي وقلة النشاط البدني وتعاطي التبغ) متشابهة في جميع مناطق العالم. هناك أدلة متزايدة على أن المحددات الأساسية لمرض السكري هي انعكاس للقوى الرئيسية الدافعة للتغيير الاجتماعي والاقتصادي والثقافي: العولمة، والتوسع الحضري، وعمر السكان، وسياسة الصحة العامة.[89]
المعالجة
تركز معالجة مرض السكري على الحفاظ على مستويات السكر في الدم قريبة من المعدل الطبيعي، دون التسبب في انخفاض نسبة السكر في الدم. يمكن تحقيق ذلك عادةً من خلال تغيير النظام الغذائي وممارسة الرياضة وفقدان الوزن واستخدام الأدوية المناسبة (الأنسولين والأدوية عن طريق الفم).
يعد التعرف على المرض والمشاركة الفعالة في العلاج أمرًا مهمًا، نظرًا لأن المضاعفات أقل شيوعًا وأقل شدة لدى الأشخاص الذين لديهم مستويات سكر في الدم يتم التحكم فيها بشكل جيد..[90][91] وفقًا لكلية الأطباء الامريكية، فإن الهدف من العلاج هو مستوى HbA 1C بنسبة 7-8٪..[92] [93]يتم الاهتمام أيضًا بالمشكلات الصحية الأخرى التي قد تؤدي إلى تسريع الآثار السلبية لمرض السكري. وتشمل هذه التدخين وفرط ضغط الدم ومتلازمة الاستقلاب والسمنة وعدم ممارسة الرياضة بانتظام.[94] تُستخدم الأحذية المتخصصة على نطاق واسع لتقليل مخاطر الإصابة بالقرح في أقدام مرضى السكري المعرضة للخطر على الرغم من أن الأدلة على فعالية هذا لا تزال مبهمة..[95]
نظام الحياة
يمكن أن يستفيد الأشخاص المصابون بداء السكري من التعلم حول المرض والعلاج، والتغييرات الغذائية، والتمارين الرياضية، بهدف الحفاظ على مستويات السكر في الدم على المدى القصير والطويل ضمن حدود مقبولة . بالإضافة إلى ذلك، نظرًا للمخاطر العالية المرتبطة بأمراض القلب والأوعية الدموية، يوصى بإجراء تعديلات على نمط الحياة للتحكم في ضغط الدم.[96][97]
يمكن أن يؤدي فقدان الوزن إلى منع التقدم من مقدمات السكري إلى مرض السكري من النمط 2، أو تقليل مخاطر الإصابة بأمراض القلب والأوعية الدموية، أو يؤدي إلى هدوء جزئي في مرضى السكري.[98][99] لا يوجد نمط غذائي واحد هو الأفضل لجميع مرضى السكري.[100] غالبًا ما يُنصح بالأنماط الغذائية الصحية، مثل حمية البحر الأبيض المتوسط، أو النظام الغذائي منخفض الكربوهيدرات، أو حمية DASH، على الرغم من أن الأدلة لا تدعم أحدًا على الآخرين.[98][99] وفقًا للجمعية الامريكية لمرض السكري، فإن "الحد من تناول الكربوهيدرات بشكل عام للأفراد المصابين بداء السكري قد أظهر أكبر دليل على تحسين نسبة السكر في الدم"، وبالنسبة للأفراد المصابين بداء السكري من النمط 2 الذين لا يستطيعون تحقيق أهداف نسبة السكر في الدم أو حيث يكون تقليل الأدوية المضادة لنسبة السكر في الدم أولوية، أو الأنظمة الغذائية منخفضة الكربوهيدرات هي طريقة قابلة للتطبيق.[99] بالنسبة للأشخاص الذين يعانون من زيادة الوزن مع مرض السكري من النمط 2، فإن أي نظام غذائي يحقق فقدان الوزن يكون فعال.[100][101]
الادوية
التحكم في السكر
تعمل معظم الأدوية المستخدمة في علاج مرض السكري عن طريق خفض مستويات السكر في الدم من خلال آليات مختلفة. هناك إجماع واسع على أنه عندما يحافظ مرضى السكري على تحكم محكم في الجلوكوز - يحافظون على مستويات الجلوكوز في الدم ضمن النطاق الطبيعي - فإنهم يعانون من مضاعفات أقل، مثل مشاكل الكلى أو مشاكل العين.[102][103] [104]ومع ذلك، هناك جدل حول ما إذا كان هذا مناسبًا وفعالًا من حيث التكلفة للأشخاص في وقت لاحق من الحياة والذين قد يكون خطر الإصابة بنقص السكر في الدم أكثر أهمية..[105]
هناك عدد من الفئات المختلفة من الأدوية المضادة للسكري. النمط 1 من داء السكري يتطلب العلاج بالأنسولين، عادةً بمزيج من الأنسولين العادي و إنسولين NPH، أو نظائر الأنسولين الاصطناعية..[citation needed] يمكن أيضًا علاج مرض السكري من النمط 2 بالأنسولين في مراحل لاحقة. يتم تناول بعض الأدوية الخاصة بداء السكري من النمط 2 عن طريق الفم، مثل الميتفورمن، بينما يتم تناول البعض الآخر عن طريق الحقن فقط، مثل ناهضات GLP-1
يوصى عمومًا باستخدام الميتفورمن كعلاج من الدرجة الأولى للنمط 2ـ السكري، حيث توجد أدلة جيدة على أنه يقلل الوفيات[8] وهو يعمل عن طريق تقليل إنتاج الكبد للجلوكوز.[106] قد تؤدي عدة مجموعات أخرى من الأدوية، معظمها عن طريق الفم، إلى خفض نسبة السكر في الدم في داء السكري من النمط 2. وتشمل هذه العوامل التي تزيد من إفراز الأنسولين ( السلفونيل يوريا )، والعوامل التي تقلل امتصاص السكر من الأمعاء ( أكاربوز )، والعوامل التي تثبط إنزيم ثنائي ببتيدل ببتيداز -4 (DPP-4) الذي يثبط الإنكريتين مثل GLP-1 و GIP ( سيتاگلپتين )، العوامل التي تجعل الجسم أكثر حساسية للأنسولين ( ثيازوليدينديون ) والعوامل التي تزيد من إفراز الجلوكوز في البول ( مثبطات SGLT2 ).[106] عندما يتم استخدام الأنسولين في النمط 2 داء السكري، وهو عبارة عن تركيبة طويلة المفعول تُضاف عادةً في البداية، مع استمرار تناول الأدوية الفموية.[8] يتم بعد ذلك زيادة جرعات الأنسولين حتى الوصول إلى أهداف الجلوكوز.[8][107]
خفض ضغط الدم
تعد أمراض القلب الوعائية من المضاعفات الخطيرة المرتبطة بمرض السكري، وتوصي العديد من الإرشادات الدولية بأهداف علاج ضغط الدم التي تقل عن 140/90 مم زئبقي لمرضى السكري.[108] ومع ذلك، لا يوجد سوى دليل محدود فيما يتعلق بما ينبغي أن تكون عليه الأهداف السفلي. وجدت مراجعة منهجية أجريت عام 2016 ضررًا محتملاً لعلاج أهداف أقل من 140 ملم زئبقي,[109] ولم تجد مراجعة منهجية لاحقة في عام 2019 أي دليل على فائدة إضافية من خفض ضغط الدم إلى ما بين 130-140 ملم زئبقي، على الرغم من وجود خطر متزايد من الآثار السلبية.[110]
توصيات جمعية السكري الأمريكية لعام 2015 هي أن مرضى السكري والبيلة الزلالية يجب أن يتلقوا مثبطًا لنظام الرينين أنجيوتنسين لتقليل مخاطر التقدم إلى المرحلة النهائية من مرض الكلى، والأحداث القلبية الوعائية، والموت.[111] [112]هناك بعض الأدلة على أن مثبطات الإنزيم المحول للأنجيوتنسين (ACEIs) تتفوق على مثبطات أخرى لنظام الرينين - أنجيوتنسين مثل حاصرات مستقبلات الأنجيوتنسين (ARBs)،,[113] أو أليسكيرين في الوقاية من أمراض القلب الوعائية.[114] على الرغم من أن مراجعة أحدث وجدت تأثيرات مماثلة لـ ACEIs و ARBs على نتائج القلب والأوعية الدموية والكلى الرئيسية.[115] [116] لا يوجد دليل على أن الجمع بين ACEIs و ARBs يوفر فوائد إضافية.[115]
اسبرين
يعد استخدام الأسبرين للوقاية من أمراض القلب الوعائي في مرض السكري أمرًا مثيرًا للجدل.[111] يوصى باستخدام الأسبرين للأشخاص المعرضين لخطر الإصابة بأمراض القلب الوعائي، ولكن لم يثبت أن الاستخدام الروتيني للأسبرين يحسن النتائج في مرض السكري غير المصحوب بمضاعفات.[117] توصيات الجمعية الأمريكية للسكري لعام 2015 لاستخدام الأسبرين (بناءً على إجماع الخبراء أو الخبرة السريرية) تشير إلى أن استخدام جرعة منخفضة من الأسبرين معقول للبالغين المصابين بداء السكري المعرضين لخطر متوسط للإصابة بأمراض القلب والأوعية الدموية (خطر الإصابة بأمراض القلب والأوعية الدموية لمدة 10 سنوات، 5 –10٪)).[111]
جراحة
غالبًا ما تكون جراحة البدانة لمن يعانون من السمنة ومرض السكري من النمط 2 إجراءً فعالاً..[17] يستطيع العديد الحفاظ على مستويات السكر في الدم بشكل طبيعي مع القليل من الأدوية أو عدم وجودها بعد الجراحة[118] وينخفض معدل الوفيات على المدى الطويل.[119] ومع ذلك، هناك خطر وفاة على المدى القصير أقل من 1٪ من الجراحة.[120] لم تتضح بعد حدود مؤشر كتلة الجسم عندما تكون الجراحة مناسبة.[119] من المستحسن أن يؤخذ هذا الخيار في الاعتبار لدى أولئك الذين لا يستطيعون السيطرة على وزنهم وسكر الدم.[121]
يُنظر أحيانًا إلى زراعة البنكرياس للأشخاص المصابين بالنمط 1 ـ مرض السكري الذين يعانون من مضاعفات خطيرة لمرضهم، بما في ذلك مرض الكلى في مراحله الأخيرة التي تتطلب زراعة الكلى[122]
الدعم
في البلدان التي تستخدم نظامًا للممارس العام، مثل المملكة المتحدة، قد تتم الرعاية بشكل أساسي خارج المستشفيات، مع استخدام الرعاية المتخصصة في المستشفيات فقط في حالة حدوث مضاعفات أو صعوبة التحكم في نسبة السكر في الدم أو المشاريع البحثية. في ظروف أخرى، يتشارك الممارسون العامون والمتخصصون الرعاية في نهج الفريق. يمكن أن يكون دعم الرعاية الصحية عن بُعد في المنزل أسلوب معالجة فعال.[123]
علم الاوبئة
Iفي عام 2017، 425 مليون شخص يعانون من مرض السكري في جميع أنحاء العالم ,[124] ارتفاعًا من 382 مليون شخص في عام 2013 ومن 108 مليون في عام 1980.[125] [126]نظرًا للتغير في الهيكل العمري لسكان العالم، يبلغ معدل انتشار مرض السكري 8.8٪ بين البالغين، أي ما يقرب من ضعف المعدل البالغ 4.7٪ في عام 1980.[124][125] النمط 2 يشكل حوالي 90٪ من الحالات.[39][19] تشير بعض البيانات إلى أن المعدلات متساوية تقريبًا بين النساء والرجال[19] ولكن تم العثور على زيادة في نسبة الإصابة بمرض السكري لدى الذكور في العديد من السكان الذين يعانون من ارتفاع معدل الإصابة بالنمط الثاني، وربما يرجع ذلك إلى الاختلافات المرتبطة بالجنس في حساسية الأنسولين، وعواقب السمنة والدهون في الجسم الترسب والعوامل الأخرى المساهمة مثل فرط ضغط الدم وتدخين التبغ وتناول الكحول..[127][128]
تقدر منظمة الصحة العالمية أن مرض السكري أدى إلى 1.5 مليون حالة وفاة في عام 2012، مما يجعلها السبب الثامن للوفاة.[15][125] لكن 2.2 أخرى مليون حالة وفاة في جميع أنحاء العالم تُعزى إلى ارتفاع نسبة الجلوكوز في الدم وزيادة مخاطر الإصابة بأمراض القلب الوعائية والمضاعفات الأخرى المرتبطة بها (مثل الفشل الكلوي)، والتي غالبًا ما تؤدي إلى الوفاة المبكرة وغالبًا ما يتم إدراجها على أنها السبب الأساسي في شهادات الوفاة بدلاً من مرض السكري.[125][129] على سبيل المثال، في عام 2017، قدر الاتحاد الدولي للسكري (IDF) أن مرض السكري أدى إلى 4.0 مليون حالة وفاة في جميع أنحاء العالم,[124] باستخدام النمذجة لتقدير العدد الإجمالي للوفيات التي يمكن أن تُعزى بشكل مباشر أو غير مباشر إلى مرض السكري.[124]
يحدث مرض السكري في جميع أنحاء العالم ولكنه أكثر شيوعًا (خاصة النمط 2) في البلدان الأكثر تقدمًا. ومع ذلك، فقد لوحظت أكبر زيادة في المعدلات في البلدان المنخفضة والمتوسطة الدخل ,[125] حيث تحدث أكثر من 80٪ من وفيات السكري.[130] من المتوقع أن تحدث أسرع زيادة في الانتشار في آسيا وأفريقيا، حيث من المحتمل أن يعيش معظم مرضى السكري في عام 2030.[131] تتبع الزيادة في المعدلات في البلدان النامية اتجاه التحضر وتغييرات نمط الحياة، بما في ذلك أنماط الحياة المستقرة بشكل متزايد، والعمل الأقل تطلبًا بدنيًا والتحول الغذائي العالمي، الذي يتميز بزيادة تناول الأطعمة الغنية بالطاقة ولكنها فقيرة بالمغذيات (غالبًا ما تكون عالية في السكر والدهون المشبعة، يشار إليها أحيانًا بالنظام الغذائي "الغربي")..[125][131] قد يرتفع العدد العالمي لحالات السكري بنسبة 48٪ بين عامي 2017 و 2045..[124]
التاريخ
كان مرض السكري من أوائل الأمراض التي تم وصفها ,[132] بمخطوطة مصرية من c. 1500 قبل الميلاد ذكر "إفراغ كبير للبول"."[133] [134] تتضمن بردية إيبرس توصية لتناول مشروب في مثل هذه الحالات .[135] يعتقد أن الحالات الموصوفة الأولى كانت من النمط 1 مرض السكري.[133] في نفس الوقت تقريبًا، حدد الأطباء الهنود المرض وصنفوه على أنه مادومها أو "بول العسل"، مشيرين إلى أن البول سيجذب النمل.[133][135]
تم استخدام مصطلح "السكري" أو "المرور" لأول مرة عام 230 قبل الميلاد من قبل اليوناني أبولونيوس ممفيس.[133] كان المرض يعتبر نادرًا خلال فترة الإمبراطورية الرومانية، حيث علق جالينوس على حالتين فقط خلال حياته المهنية.[133] ربما يرجع ذلك إلى النظام الغذائي ونمط الحياة لدى القدماء، أو بسبب ملاحظة الأعراض السريرية خلال المرحلة المتقدمة من المرض. أطلق جالينوس على المرض اسم "إسهال البول" (الإسهال البولي).[136]
أقدم عمل باقٍ مع إشارة مفصلة إلى مرض السكري هو عمل أريتايوس القبادوقي (الثاني أو أوائل الثالث القرن م). ووصف أعراض ومسار المرض الذي عزاها إلى الرطوبة والبرودة، مما يعكس معتقدات " المدرسة الهوائية ". افترض وجود علاقة بين مرض السكري وأمراض أخرى، وناقش التشخيص التفريقي من لدغة الأفاعي، والتي تثير أيضًا العطش الشديد. ظلت أعماله غير معروفة في الغرب حتى عام 1552، عندما نُشرت الطبعة اللاتينية الأولى في مدينة البندقية.[136]
تم تحديد نمطين من مرض السكري على أنهما حالتان منفصلتان لأول مرة من قبل الأطباء الهنود سوشروتا وتشاراكا في 400-500 CE مع نمط يرتبط بالشباب ونمط آخر مع زيادة الوزن..[133] لم يتم تطوير العلاج الفعال حتى الجزء الأول من القرن العشرين عندما قام الكنديان فريدريك بانتينج وتشارلز هيربرت بست بعزل الأنسولين وتنقيته في عامي 1921 و 1922 [133] تبع ذلك تطوير الأنسولين طويل المفعول NPH في الأربعينيات.[133]
علم أصول الكلمات
كلمة مرض السكري ( /ˌdaɪ.əˈbiːtiːz/ أو /ˌdaɪ.əˈbiːtɪs/ ) يأتي من اللاتينية مرض السكري، والتي بدورها تأتي من اليونانية القديمة διαβήτης (السكري)، والتي تعني حرفيا "المارة ؛ سيفون .[137] [138] الطبيب اليوناني القديم أريتايوس القبادوقي ( بداية القرن الميلادي ) استخدم هذه الكلمة، بالمعنى المقصود "الإفراط في إفراز البول"، كاسم للمرض..[139][140] في النهاية، تأتي الكلمة من اليونانية διαβαίνειν ( دياباينين )، والتي تعني "يمر","[137] والتي تتكون من δια- ( ضياء -)، والتي تعني "من خلال" و βαίνειν ( بينين )، والتي تعني "الذهاب".[139] كلمة "السكري" يتم تسجيلها لأول مرة باللغة الإنجليزية في شكل diabete، في نص الطبي مكتوبة حول 1425.
كلمة السكري ( /məˈlaɪtəs/ أو /ˈmɛlɪtəs/ ) يأتي من الكلاسيكية كلمة السكري اللاتينية، ومعناها "mellite"[141] أي المحلاة بالعسل.;[141] العسل الحلو [142]). تأتي الكلمة اللاتينية من mell - وهي مشتقة من mel وتعني "العسل";[141][142][143] حلاوة;[142] [144] الشيء اللطيف,[142] واللاحقة - tus,[141] التي يكون معناها هو نفس معنى اللاحقة الإنجليزية "-ite".".[145] كان توماس ويليس هو الذي أضاف في عام 1675 كلمة "داء السكري" إلى كلمة "داء السكري" كتسمية للمرض، عندما لاحظ أن بول شخص مصاب بالسكري له طعم حلو (بيلة سكرية). وقد لوحظ هذا الطعم الحلو في البول من قبل الإغريق والصينيين والمصريين والهنود والفرس القدماء..
المجتمع والثقافة
كان " إعلان سانت فنسنت " لعام 1989"[146][147] نتيجة للجهود الدولية لتحسين الرعاية الممنوحة لمرضى السكري. إن القيام بذلك مهم ليس فقط من حيث جودة الحياة ومتوسط العمر المتوقع ولكن أيضًا من الناحية الاقتصادية – لقد ثبت أن النفقات الناتجة عن مرض السكري تمثل عبئًا كبيرًا على الصحة – والموارد المتعلقة بالإنتاجية لأنظمة الرعاية الصحية والحكومات.
أنشأت العديد من البلدان برامج وطنية ناجحة لمرض السكري أكثر فأكثر لتحسين علاج المرض.[148]
الأشخاص المصابون بداء السكري الذين يعانون من أعراض الاعتلال العصبي مثل التنميل أو الوخز في القدمين أو اليدين هم أكثر عرضة للبطالة بمقدار الضعف مقارنة بمن لا يعانون من الأعراض.[149]
في عام 2010، كانت معدلات زيارة غرف الطوارئ المتعلقة بمرض السكري في الولايات المتحدة أعلى بين الأشخاص من المجتمعات ذات الدخل المنخفض (526 لكل 10000 من السكان) من المجتمعات ذات الدخل المرتفع (236 لكل 10000 نسمة). ما يقرب من 9.4 ٪ من زيارات الطوارئ المتعلقة بمرض السكري كانت لغير المؤمن عليهم.[150]
التسمية
Tمصطلح "النمط 1 داء السكري "حل محل العديد من المصطلحات السابقة، بما في ذلك داء السكري في مرحلة الطفولة، وسكري الشباب، وداء السكري المعتمد على الأنسولين (IDDM). وبالمثل، فإن مصطلح "النمط حل مرض السكري 2 "محل العديد من المصطلحات السابقة، بما في ذلك مرض السكري الذي يصيب البالغين، ومرض السكري المرتبط بالسمنة، ومرض السكري غير المعتمد على الأنسولين (NIDDM). بخلاف هذين النمطين، لا توجد تسمية قياسية متفق عليها..[citation needed]
يُعرف داء السكري أحيانًا باسم "سكري السكر" لتمييزه عن مرض السكري الكاذب.[151]
حيوانات اخري
في الحيوانات، يصاب مرض السكري بشكل شائع في الكلاب والقطط. الحيوانات في منتصف العمر هي الأكثر شيوعًا. من المحتمل أن تتأثر إناث الكلاب ضعف احتمال إصابة الذكور، بينما وفقًا لبعض المصادر، فإن القطط الذكور أكثر عرضة للإصابة من الإناث. في كلا النمطين، قد تتأثر جميع السلالات، ولكن بعض سلالات الكلاب الصغيرة من المحتمل بشكل خاص أن تصاب بمرض السكري، مثل البودل الصغير.[152]
يشبه مرض السكري للقطط بشكل لافت للنظر مرض السكري من النمط 2 البشري. سلالات قطط الغابات البورمية، الروسية الزرقاء، الحبشية، والنرويجية معرضة لخطر أكبر من السلالات الأخرى. القطط ذات الوزن الزائد معرضة أيضًا لخطر أكبر.[153]
قد تتعلق الأعراض بفقدان السوائل والتبول، ولكن الدورة قد تكون خبيثة أيضًا. الحيوانات المصابة بمرض السكر أكثر عرضة للعدوى. المضاعفات طويلة المدى التي يتم التعرف عليها عند البشر نادرة جدًا عند الحيوانات. مبادئ العلاج (إنقاص الوزن، مضادات السكر عن طريق الفم، الأنسولين تحت الجلد) ومعالجة حالات الطوارئ (مثل الحماض الكيتوني) مماثلة لتلك الموجودة في البشر.[152]
البحث العلمي
تم تطوير الأنسولين المستنشق.[citation needed] تم سحب المنتجات الأصلية بسبب الآثار الجانبية.[citation needed] Afrezza، قيد التطوير من قبل شركة الأدوية شركة مانكيند، تمت الموافقة عليها من قبل إدارة الغذاء والدواء الأمريكية (FDA) للبيع العام في يونيو 2014.[154] [155] من ميزات الأنسولين المستنشق أنه قد يكون أكثر ملاءمة وسهولة في الاستخدام.[156]
تم تطوير الأنسولين عبر الجلد على شكل كريم وتجري التجارب على الأشخاص المصابين بالنمط 2 مرض السكري.[157][158]
اختبار الگلوكوز
في 13 يوليو 2021، طور علماء أستراليون اختبار سكر الدم الخالي من الألم لمرضى السكر. [159] في 13 يوليو 2021 في سيدني صرح علماء أستراليون إنهم طوروا بما يسمى "الكأس المقدسة" لاختبار سكر الدم لمرضى السكري، وهو شريط غير جراحي يفحص مستويات الگلوكوز عن طريق اللعاب.
بالنسبة لمرضى السكري، عادةً ما يعني التحكم في مستويات السكر في الدم وخز أصابعهم عدة مرات في اليوم باستخدام إبرة وخز ثم وضع قطرة دم على شريط اختبار. من المفهوم أن بعض مرضى السكري يتجنبون العملية المؤلمة بتقليل اختباراتهم.
ومع ذلك، فإن هذا الاختبار الأخير يعمل عن طريق تضمين إنزيم يكتشف الگلوكوز في ترانزستور يمكنه بعد ذلك نقل وجود الگلوكوز، وفقاً لـ پول داستور، أستاذ الفيزياء في جامعة نيوكاسل في أستراليا، الذي قاد الفريق الذي ابتكره.
قال داستور بما أن المواد الإلكترونية في الترانزستور هي أحبار، يمكن إجراء الاختبار من خلال الطباعة بتكلفة منخفضة. و"لقد كان اختبار الگلوكوز الكأس المقدسة عملاً لا جراحياً". وتابع "[هذا الاختبار] يفتح بشكل فعلي احتمال إجراء اختبار گلوكوز خالٍ من الألم ومنخفض التكلفة ونأمل أن يكون له نتائج أفضل بكثير لمرضى السكري". وصرح داستور إن الاختبار الجديد تم إنشاؤه بالصدفة بينما كان العلماء يعملون على الخلايا الشمسية.
حصل المشروع على 6.3 مليون دولار أسترالي (4.7 مليون دولار) من التمويل من الحكومة الأسترالية لإنشاء منشأة لإنتاج مجموعات الاختبار في حالة اجتياز التجارب السريرية.
التجارب السريرية الكبري
كانت تجربة السيطرة على مرض السكري ومضاعفاته (DCCT) دراسة سريرية أجراها المعهد الوطني الأمريكي للسكري وأمراض الجهاز الهضمي والكلى (NIDDK) ونشرت في مجلة نيو إنجلاند الطبية في عام 1993. كان جميع الأشخاص الذين تم اختبارهم يعانون من مرض السكري من النمط الأول وتم اختيارهم بشكل عشوائي لذراع نسبة السكر في الدم المحكم وذراع التحكم مع معيار الرعاية في ذلك الوقت تمت متابعة الأشخاص لمدة سبع سنوات في المتوسط، وكان لدى الأشخاص الذين خضعوا للعلاج معدلات أقل بشكل كبير من مضاعفات مرض السكري. كانت بمثابة دراسة بارزة في ذلك الوقت، وغيرت بشكل كبير معالجة جميع أشكال مرض السكري.[105][160][161]
كانت دراسة المملكة المتحدة لمرض السكري (UKPDS) دراسة سريرية أجرتها Z ونشرت في ذا لانسيت في عام 1998. تمت متابعة حوالي 3800 شخص مصاب بمرض السكري من النمط 2 لمدة عشر سنوات في المتوسط، وتم علاجهم من خلال التحكم الصارم في الجلوكوز أو مستوى الرعاية، ومرة أخرى، حقق ذراع العلاج نتائج أفضل بكثير. وهذا يؤكد أهمية التحكم الصارم في الجلوكوز، وكذلك التحكم في ضغط الدم، للأشخاص الذين يعانون من هذه الحالة.[105][162][163]
المراجع
- ^ "Diabetes Blue Circle Symbol". International Diabetes Federation. 17 March 2006. Archived from the original on 5 August 2007.
- ^ أ ب ت ث ج ح خ د ذ ر ز س ش ص ض ط ظ ع غ ف ق ك ل م "Diabetes Fact sheet N°312". WHO. October 2013. Archived from the original on 26 August 2013. Retrieved 25 March 2014.
- ^ أ ب Kitabchi AE, Umpierrez GE, Miles JM, Fisher JN (July 2009). "Hyperglycemic crises in adult patients with diabetes". Diabetes Care. 32 (7): 1335–43. doi:10.2337/dc09-9032. PMC 2699725. PMID 19564476.
- ^ Krishnasamy S, Abell TL (July 2018). "Diabetic Gastroparesis: Principles and Current Trends in Management". Diabetes Therapy. 9 (Suppl 1): 1–42. doi:10.1007/s13300-018-0454-9. PMC 6028327. PMID 29934758.
- ^ أ ب Saedi, E; Gheini, MR; Faiz, F; Arami, MA (15 September 2016). "Diabetes mellitus and cognitive impairments". World Journal of Diabetes. 7 (17): 412–22. doi:10.4239/wjd.v7.i17.412. PMC 5027005. PMID 27660698.
{{cite journal}}: CS1 maint: unflagged free DOI (link) - ^ أ ب Chiang JL, Kirkman MS, Laffel LM, Peters AL (July 2014). "Type 1 diabetes through the life span: a position statement of the American Diabetes Association". Diabetes Care. 37 (7): 2034–54. doi:10.2337/dc14-1140. PMC 5865481. PMID 24935775.
- ^ "Causes of Diabetes". National Institute of Diabetes and Digestive and Kidney Diseases. June 2014. Archived from the original on 2 February 2016. Retrieved 10 February 2016.
- ^ أ ب ت ث Ripsin, CM; Kang, H; Urban, RJ (January 2009). "Management of blood glucose in type 2 diabetes mellitus" (PDF). American Family Physician. 79 (1): 29–36. PMID 19145963. Archived (PDF) from the original on 2013-05-05.
- ^ Brutsaert, Erika F. (February 2017). "Drug Treatment of Diabetes Mellitus". Retrieved 12 October 2018.
- ^ أ ب ت ث ج ح "IDF DIABETES ATLAS Ninth Edition 2019" (PDF). www.diabetesatlas.org (in الإنجليزية). Retrieved 18 May 2020.
- ^ "About diabetes". World Health Organization. Archived from the original on 31 March 2014. Retrieved 4 April 2014.
- ^ أ ب ت ث ج ح Shoback DG, Gardner D, eds. (2011). "Chapter 17". Greenspan's basic & clinical endocrinology (9th ed.). New York: McGraw-Hill Medical. ISBN 978-0-07-162243-1.
- ^ Norman A, Henry H (2015). Hormones. Elsevier. pp. 136–137. ISBN 9780123694447.
- ^ RSSDI textbook of diabetes mellitus (Revised 2nd ed.). Jaypee Brothers Medical Publishers. 2012. p. 235. ISBN 978-93-5025-489-9. Archived from the original on 14 October 2015.
- ^ أ ب "The top 10 causes of death Fact sheet N°310". World Health Organization. October 2013. Archived from the original on 30 May 2017.
- ^ Rippe RS, Irwin JM, eds. (2010). Manual of intensive care medicine (5th ed.). Wolters Kluwer Health/Lippincott Williams & Wilkins. p. 549. ISBN 978-0-7817-9992-8.
- ^ أ ب Picot J, Jones J, Colquitt JL, Gospodarevskaya E, Loveman E, Baxter L, Clegg AJ (September 2009). "The clinical effectiveness and cost-effectiveness of bariatric (weight loss) surgery for obesity: a systematic review and economic evaluation". Health Technology Assessment. 13 (41): 1–190, 215–357, iii–iv. doi:10.3310/hta13410. hdl:10536/DRO/DU:30064294. PMID 19726018.
- ^ Cash, Jill (2014). Family Practice Guidelines (3rd ed.). Springer. p. 396. ISBN 978-0-8261-6875-7. Archived from the original on 31 October 2015.
- ^ أ ب ت Vos T, Flaxman AD, Naghavi M, Lozano R, Michaud C, Ezzati M, et al. (December 2012). "Years lived with disability (YLDs) for 1160 sequelae of 289 diseases and injuries 1990–2010: a systematic analysis for the Global Burden of Disease Study 2010". Lancet. 380 (9859): 2163–96. doi:10.1016/S0140-6736(12)61729-2. PMC 6350784. PMID 23245607.
- ^ "What is Diabetes?". Centers for Disease Control and Prevention (in الإنجليزية الأمريكية). 11 March 2020. Retrieved 18 May 2020.
- ^ "The top 10 causes of death". www.who.int (in الإنجليزية). Retrieved 18 May 2020.
- ^ American Diabetes Association (2018-03-22). "Economic Costs of Diabetes in the U.S. in 2017". Diabetes Care. 41 (5): 917–928. doi:10.2337/dci18-0007. ISSN 0149-5992. PMC 5911784. PMID 29567642.
- ^ "Deaths and Cost | Data & Statistics | Diabetes | CDC". cdc.gov (in الإنجليزية الأمريكية). 20 February 2019. Retrieved 2 July 2019.
- ^ Cooke DW, Plotnick L (November 2008). "Type 1 diabetes mellitus in pediatrics". Pediatrics in Review. 29 (11): 374–84, quiz 385. doi:10.1542/pir.29-11-374. PMID 18977856. S2CID 20528207.
- ^ "WHO | Diabetes mellitus". WHO. Retrieved 2019-03-23.
- ^ Rockefeller, J.D. (2015). Diabetes: Symptoms, Causes, Treatment and Prevention (in الإنجليزية). ISBN 978-1-5146-0305-5.
- ^ أ ب Kitabchi AE, Umpierrez GE, Miles JM, Fisher JN (July 2009). "Hyperglycemic crises in adult patients with diabetes". Diabetes Care. 32 (7): 1335–43. doi:10.2337/dc09-9032. PMC 2699725. PMID 19564476. Archived from the original on 2016-06-25.
- ^ Kenny C (April 2014). "When hypoglycemia is not obvious: diagnosing and treating under-recognized and undisclosed hypoglycemia". Primary Care Diabetes. 8 (1): 3–11. doi:10.1016/j.pcd.2013.09.002. PMID 24100231.
- ^ Verrotti A, Scaparrotta A, Olivieri C, Chiarelli F (December 2012). "Seizures and type 1 diabetes mellitus: current state of knowledge". European Journal of Endocrinology. 167 (6): 749–58. doi:10.1530/EJE-12-0699. PMID 22956556.
- ^ "Symptoms of Low Blood Sugar". WebMD. Archived from the original on 18 June 2016. Retrieved 29 June 2016.
- ^ "Glucagon–Injection side effects, medical uses, and drug interactions". MedicineNet (in الإنجليزية). Retrieved 2018-02-05.
- ^ Sarwar N, Gao P, Seshasai SR, Gobin R, Kaptoge S, Di Angelantonio E, Ingelsson E, Lawlor DA, Selvin E, Stampfer M, Stehouwer CD, Lewington S, Pennells L, Thompson A, Sattar N, White IR, Ray KK, Danesh J (June 2010). "Diabetes mellitus, fasting blood glucose concentration, and risk of vascular disease: a collaborative meta-analysis of 102 prospective studies". Lancet. 375 (9733): 2215–22. doi:10.1016/S0140-6736(10)60484-9. PMC 2904878. PMID 20609967.
- ^ O'Gara PT, Kushner FG, Ascheim DD, Casey DE, Chung MK, de Lemos JA, Ettinger SM, Fang JC, Fesmire FM, Franklin BA, Granger CB, Krumholz HM, Linderbaum JA, Morrow DA, Newby LK, Ornato JP, Ou N, Radford MJ, Tamis-Holland JE, Tommaso CL, Tracy CM, Woo YJ, Zhao DX, Anderson JL, Jacobs AK, Halperin JL, Albert NM, Brindis RG, Creager MA, DeMets D, Guyton RA, Hochman JS, Kovacs RJ, Kushner FG, Ohman EM, Stevenson WG, Yancy CW (January 2013). "2013 ACCF/AHA guideline for the management of ST-elevation myocardial infarction: a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines". Circulation. 127 (4): e362–425. doi:10.1161/CIR.0b013e3182742cf6. PMID 23247304.
- ^ أ ب ت ث "Diabetes Programme". World Health Organization. Archived from the original on 26 April 2014. Retrieved 22 April 2014.
- ^ "Diabetes – eye care: MedlinePlus Medical Encyclopedia". medlineplus.gov (in الإنجليزية). Retrieved 2018-03-27.
- ^ Cukierman, T (8 Nov 2005). "Cognitive decline and dementia in diabetes – systematic overview of prospective observational studies". Diabetologia. 48 (12): 2460–69. doi:10.1007/s00125-005-0023-4. PMID 16283246.
- ^ Yang Y, Hu X, Zhang Q, Zou R (November 2016). "Diabetes mellitus and risk of falls in older adults: a systematic review and meta-analysis". Age and Ageing. 45 (6): 761–67. doi:10.1093/ageing/afw140. PMID 27515679.
- ^ "Exclusive: U.S. diabetes deaths top 100,000 for second straight year". رويترز. 2022-01-31. Retrieved 2022-01-31.
- ^ أ ب ت Williams textbook of endocrinology (12th ed.). Elsevier/Saunders. 2011. pp. 1371–1435. ISBN 978-1-4377-0324-5.
- ^ Lambert P, Bingley PJ (2002). "What is Type 1 Diabetes?". Medicine. 30: 1–5. doi:10.1383/medc.30.1.1.28264.
- ^ Tuomi T, Santoro N, Caprio S, Cai M, Weng J, Groop L (March 2014). "The many faces of diabetes: a disease with increasing heterogeneity". Lancet. 383 (9922): 1084–94. doi:10.1016/S0140-6736(13)62219-9. PMID 24315621.
- ^ "Definition of Diabetes mellitus". MedicineNet (in الإنجليزية). Retrieved 2019-11-04.
- ^ Rother KI (April 2007). "Diabetes treatment—bridging the divide". The New England Journal of Medicine. 356 (15): 1499–501. doi:10.1056/NEJMp078030. PMC 4152979. PMID 17429082.
- ^ "Diabetes treatment—bridging the divide". The New England Journal of Medicine. 356 (15): 1499–501. April 2007. doi:10.1056/NEJMp078030. PMID 17429082.
{{cite journal}}: Unknown parameter|PMCID=ignored (|pmc=suggested) (help) - ^ أ ب "Diabetes Mellitus (DM): Diabetes Mellitus and Disorders of Carbohydrate Metabolism: Merck Manual Professional". Merck Publishing. April 2010. Archived from the original on 2010-07-28. Retrieved 2010-07-30.
- ^ Dorner M, Pinget M, Brogard JM (May 1977). "[Essential labile diabetes (author's transl)]". MMW, Munchener Medizinische Wochenschrift (in German). 119 (19): 671–74. PMID 406527.
{{cite journal}}: CS1 maint: unrecognized language (link) - ^ أ ب Petzold A, Solimena M, Knoch KP (October 2015). "Mechanisms of Beta Cell Dysfunction Associated With Viral Infection". Current Diabetes Reports (Review). 15 (10): 73. doi:10.1007/s11892-015-0654-x. PMC 4539350. PMID 26280364.
So far, none of the hypotheses accounting for virus-induced beta cell autoimmunity has been supported by stringent evidence in humans, and the involvement of several mechanisms rather than just one is also plausible.
- ^ Butalia S, Kaplan GG, Khokhar B, Rabi DM (December 2016). "Environmental Risk Factors and Type 1 Diabetes: Past, Present, and Future". Canadian Journal of Diabetes (Review). 40 (6): 586–93. doi:10.1016/j.jcjd.2016.05.002. PMID 27545597.
- ^ "Environmental Risk Factors and Type 1 Diabetes: Past, Present, and Future". Canadian Journal of Diabetes (Review). 40 (6): 586–93. December 2016. doi:10.1016/j.jcjd.2016.05.002. PMID 27545597.
- ^ Serena G, Camhi S, Sturgeon C, Yan S, Fasano A (August 2015). "The Role of Gluten in Celiac Disease and Type 1 Diabetes". Nutrients. 7 (9): 7143–62. doi:10.3390/nu7095329. PMC 4586524. PMID 26343710.
- ^ Visser J, Rozing J, Sapone A, Lammers K, Fasano A (May 2009). "Tight junctions, intestinal permeability, and autoimmunity: celiac disease and type 1 diabetes paradigms". Annals of the New York Academy of Sciences. 1165 (1): 195–205. Bibcode:2009NYASA1165..195V. doi:10.1111/j.1749-6632.2009.04037.x. PMC 2886850. PMID 19538307.
- ^ Laugesen E, Østergaard JA, Leslie RD (July 2015). "Latent autoimmune diabetes of the adult: current knowledge and uncertainty". Diabetic Medicine. 32 (7): 843–52. doi:10.1111/dme.12700. PMC 4676295. PMID 25601320.
- ^
{{cite web}}: Empty citation (help) - ^ American Diabetes Association (January 2017). "2. Classification and Diagnosis of Diabetes". Diabetes Care. 40 (Suppl 1): S11–S24. doi:10.2337/dc17-S005. PMID 27979889.
- ^ Carris NW, Magness RR, Labovitz AJ (February 2019). "Prevention of Diabetes Mellitus in Patients With Prediabetes". The American Journal of Cardiology. 123 (3): 507–512. doi:10.1016/j.amjcard.2018.10.032. PMC 6350898. PMID 30528418.
- ^ أ ب Risérus U, Willett WC, Hu FB (January 2009). "Dietary fats and prevention of type 2 diabetes". Progress in Lipid Research. 48 (1): 44–51. doi:10.1016/j.plipres.2008.10.002. PMC 2654180. PMID 19032965.
- ^ Malik VS, Popkin BM, Bray GA, Després JP, Hu FB (March 2010). "Sugar-sweetened beverages, obesity, type 2 diabetes mellitus, and cardiovascular disease risk". Circulation. 121 (11): 1356–64. doi:10.1161/CIRCULATIONAHA.109.876185. PMC 2862465. PMID 20308626.
- ^ Malik VS, Popkin BM, Bray GA, Després JP, Willett WC, Hu FB (November 2010). "Sugar-sweetened beverages and risk of metabolic syndrome and type 2 diabetes: a meta-analysis". Diabetes Care. 33 (11): 2477–83. doi:10.2337/dc10-1079. PMC 2963518. PMID 20693348.
- ^ Hu EA, Pan A, Malik V, Sun Q (March 2012). "White rice consumption and risk of type 2 diabetes: meta-analysis and systematic review". BMJ. 344: e1454. doi:10.1136/bmj.e1454. PMC 3307808. PMID 22422870.
- ^ Lee IM, Shiroma EJ, Lobelo F, Puska P, Blair SN, Katzmarzyk PT (July 2012). "Effect of physical inactivity on major non-communicable diseases worldwide: an analysis of burden of disease and life expectancy". Lancet. 380 (9838): 219–29. doi:10.1016/S0140-6736(12)61031-9. PMC 3645500. PMID 22818936.
- ^ Huang, Hao; Yan, Peipei; Shan, Zhilei; Chen, Sijing; Li, Moying; Luo, Cheng; Gao, Hui; Hao, Liping; Liu, Liegang (2015-11-01). "Adverse childhood experiences and risk of type 2 diabetes: A systematic review and meta-analysis". Metabolism – Clinical and Experimental (in English). 64 (11): 1408–1418. doi:10.1016/j.metabol.2015.08.019. ISSN 0026-0495. PMID 26404480.
{{cite journal}}: CS1 maint: unrecognized language (link) - ^ أ ب "National Diabetes Clearinghouse (NDIC): National Diabetes Statistics 2011". U.S. Department of Health and Human Services. Archived from the original on 17 April 2014. Retrieved 22 April 2014.
- ^
{{cite web}}: Empty citation (help) - ^ أ ب Soldavini, Jessica (November 2019). "Krause's Food & The Nutrition Care Process". Journal of Nutrition Education and Behavior. 51 (10): 1225. doi:10.1016/j.jneb.2019.06.022. ISSN 1499-4046.
- ^ "Managing & Treating Gestational Diabetes | NIDDK". National Institute of Diabetes and Digestive and Kidney Diseases (in الإنجليزية الأمريكية). Retrieved 2019-05-06.
- ^ National Collaborating Centre for Women's and Children's Health (February 2015). "Intrapartum care". Diabetes in Pregnancy: Management of diabetes and its complications from preconception to the postnatal period (in الإنجليزية). National Institute for Health and Care Excellence (UK).
- ^ "Monogenic Forms of Diabetes". National institute of diabetes and digestive and kidney diseases. US NIH. Archived from the original on 12 March 2017. Retrieved 12 March 2017.
- ^ Thanabalasingham G, Owen KR (October 2011). "Diagnosis and management of maturity onset diabetes of the young (MODY)". BMJ. 343 (oct19 3): d6044. doi:10.1136/bmj.d6044. PMID 22012810.
- ^ أ ب "Definition, Diagnosis and Classification of Diabetes Mellitus and its Complications" (PDF). World Health Organization. 1999. Archived (PDF) from the original on 2003-03-08.
- ^ Unless otherwise specified, reference is: Table 20-5 in Mitchell, Richard Sheppard; Kumar, Vinay; Abbas, Abul K.; Fausto, Nelson (2007). Robbins Basic Pathology (8th ed.). Philadelphia: Saunders. ISBN 978-1-4160-2973-1.
- ^ Sattar N, Preiss D, Murray HM, Welsh P, Buckley BM, de Craen AJ, Seshasai SR, McMurray JJ, Freeman DJ, Jukema JW, Macfarlane PW, Packard CJ, Stott DJ, Westendorp RG, Shepherd J, Davis BR, Pressel SL, Marchioli R, Marfisi RM, Maggioni AP, Tavazzi L, Tognoni G, Kjekshus J, Pedersen TR, Cook TJ, Gotto AM, Clearfield MB, Downs JR, Nakamura H, Ohashi Y, Mizuno K, Ray KK, Ford I (February 2010). "Statins and risk of incident diabetes: a collaborative meta-analysis of randomised statin trials". Lancet. 375 (9716): 735–42. doi:10.1016/S0140-6736(09)61965-6. PMID 20167359.
- ^ https://www.nejm.org/doi/full/10.1056/NEJMc2018688
- ^ "Insulin Basics". American Diabetes Association. Archived from the original on 14 February 2014. Retrieved 24 April 2014.
- ^ أ ب ت ث Shoback DG, Gardner D, eds. (2011). Greenspan's basic & clinical endocrinology (9th ed.). McGraw-Hill Medical. ISBN 978-0-07-162243-1.
- ^ Barrett KE, et al. (2012). Ganong's review of medical physiology (24th ed.). McGraw-Hill Medical. ISBN 978-0-07-178003-2.
- ^ Murray RK, et al. (2012). Harper's illustrated biochemistry (29th ed.). McGraw-Hill Medical. ISBN 978-0-07-176576-3.
- ^ Mogotlane, Sophie (2013). Juta's Complete Textbook of Medical Surgical Nursing. Cape Town: Juta. p. 839.
- ^
{{cite book}}: Empty citation (help) - ^ Vijan, S (March 2010). "Type 2 diabetes". Annals of Internal Medicine. 152 (5): ITC31-15. doi:10.7326/0003-4819-152-5-201003020-01003. PMID 20194231.
- ^ ""Diabetes Care" January 2010". Diabetes Care. 33: S3. 2009. doi:10.2337/dc10-S003. PMC 2797388. PMID 20042773. Archived from the original on 13 January 2010. Retrieved 29 January 2010.
- ^ Saydah SH, Miret M, Sung J, Varas C, Gause D, Brancati FL (August 2001). "Post-challenge hyperglycemia and mortality in a national sample of U.S. adults". Diabetes Care. 24 (8): 1397–402. doi:10.2337/diacare.24.8.1397. PMID 11473076.
- ^ Definition and diagnosis of diabetes mellitus and intermediate hyperglycemia : report of a WHO/IDF consultation (PDF). World Health Organization. 2006. p. 21. ISBN 978-92-4-159493-6. Archived (PDF) from the original on 11 May 2012.
- ^ Santaguida PL, Balion C, Hunt D, Morrison K, Gerstein H, Raina P, Booker L, Yazdi H (2005). "Diagnosis, Prognosis, and Treatment of Impaired Glucose Tolerance and Impaired Fasting Glucose". Evidence Report/Technology Assessment (Summary). Agency for Healthcare Research and Quality (128): 1–11. PMC 4780988. PMID 16194123. Archived from the original on 16 September 2008. Retrieved 20 July 2008.
- ^ Bartoli E, Fra GP, Carnevale Schianca GP (February 2011). "The oral glucose tolerance test (OGTT) revisited". European Journal of Internal Medicine. 22 (1): 8–12. doi:10.1016/j.ejim.2010.07.008. PMID 21238885.
- ^ Selvin E, Steffes MW, Zhu H, Matsushita K, Wagenknecht L, Pankow J, Coresh J, Brancati FL (March 2010). "Glycated hemoglobin, diabetes, and cardiovascular risk in nondiabetic adults". The New England Journal of Medicine. 362 (9): 800–11. CiteSeerX 10.1.1.589.1658. doi:10.1056/NEJMoa0908359. PMC 2872990. PMID 20200384.
- ^ Kyu HH, Bachman VF, Alexander LT, Mumford JE, Afshin A, Estep K, Veerman JL, Delwiche K, Iannarone ML, Moyer ML, Cercy K, Vos T, Murray CJ, Forouzanfar MH (August 2016). "Physical activity and risk of breast cancer, colon cancer, diabetes, ischemic heart disease, and ischemic stroke events: systematic review and dose-response meta-analysis for the Global Burden of Disease Study 2013". BMJ. 354: i3857. doi:10.1136/bmj.i3857. PMC 4979358. PMID 27510511.
- ^ أ ب "Simple Steps to Preventing Diabetes". The Nutrition Source. Harvard T.H. Chan School of Public Health. Archived from the original on 25 April 2014.
- ^ Willi C, Bodenmann P, Ghali WA, Faris PD, Cornuz J (December 2007). "Active smoking and the risk of type 2 diabetes: a systematic review and meta-analysis". JAMA. 298 (22): 2654–64. doi:10.1001/jama.298.22.2654. PMID 18073361.
- ^ "Chronic diseases and their common risk factors" (PDF). World Health Organization. 2005. Archived (PDF) from the original on 2016-10-17. Retrieved 30 August 2016.
- ^ Nathan DM, Cleary PA, Backlund JY, Genuth SM, Lachin JM, Orchard TJ, Raskin P, Zinman B (December 2005). "Intensive diabetes treatment and cardiovascular disease in patients with type 1 diabetes". The New England Journal of Medicine. 353 (25): 2643–53. doi:10.1056/NEJMoa052187. PMC 2637991. PMID 16371630.
- ^ "The effect of intensive diabetes therapy on the development and progression of neuropathy. The Diabetes Control and Complications Trial Research Group". Annals of Internal Medicine. 122 (8): 561–68. April 1995. doi:10.7326/0003-4819-122-8-199504150-00001. PMID 7887548.
- ^ Qaseem A, Wilt TJ, Kansagara D, Horwitch C, Barry MJ, Forciea MA (April 2018). "Hemoglobin A1c Targets for Glycemic Control With Pharmacologic Therapy for Nonpregnant Adults With Type 2 Diabetes Mellitus: A Guidance Statement Update From the American College of Physicians". Annals of Internal Medicine. 168 (8): 569–576. doi:10.7326/M17-0939. PMID 29507945.
- ^ "Hemoglobin A1c Targets for Glycemic Control With Pharmacologic Therapy for Nonpregnant Adults With Type 2 Diabetes Mellitus: A Guidance Statement Update From the American College of Physicians". Annals of Internal Medicine. 168 (8): 569–576. April 2018. doi:10.7326/M17-0939. PMID 29507945.
- ^ قالب:NICE
- ^ Cavanagh PR (2004). "Therapeutic footwear for people with diabetes". Diabetes/Metabolism Research and Reviews. 20 Suppl 1 (Suppl 1): S51–55. doi:10.1002/dmrr.435. PMID 15150815.
- ^ Haw JS, Galaviz KI, Straus AN, Kowalski AJ, Magee MJ, Weber MB, Wei J, Narayan KM, Ali MK (December 2017). "Long-term Sustainability of Diabetes Prevention Approaches: A Systematic Review and Meta-analysis of Randomized Clinical Trials". JAMA Internal Medicine. 177 (12): 1808–17. doi:10.1001/jamainternmed.2017.6040. PMC 5820728. PMID 29114778.
- ^ Mottalib A, Kasetty M, Mar JY, Elseaidy T, Ashrafzadeh S, Hamdy O (August 2017). "Weight Management in Patients with Type 1 Diabetes and Obesity". Current Diabetes Reports. 17 (10): 92. doi:10.1007/s11892-017-0918-8. PMC 5569154. PMID 28836234.
- ^ أ ب American Diabetes, Association. (January 2019). "5. Lifestyle Management: Standards of Medical Care in Diabetes-2019". Diabetes Care. 42 (Suppl 1): S46–S60. doi:10.2337/dc19-S005. PMID 30559231.
- ^ أ ب ت Evert AB, Dennison M, Gardner CD, Garvey WT, Lau KH, MacLeod J, et al. (May 2019). "Nutrition Therapy for Adults With Diabetes or Prediabetes: A Consensus Report". Diabetes Care (Professional society guidelines). 42 (5): 731–754. doi:10.2337/dci19-0014. PMC 7011201. PMID 31000505.
- ^ أ ب Emadian A, Andrews RC, England CY, Wallace V, Thompson JL (November 2015). "The effect of macronutrients on glycaemic control: a systematic review of dietary randomised controlled trials in overweight and obese adults with type 2 diabetes in which there was no difference in weight loss between treatment groups". The British Journal of Nutrition. 114 (10): 1656–66. doi:10.1017/S0007114515003475. PMC 4657029. PMID 26411958.
- ^ Grams J, Garvey WT (June 2015). "Weight Loss and the Prevention and Treatment of Type 2 Diabetes Using Lifestyle Therapy, Pharmacotherapy, and Bariatric Surgery: Mechanisms of Action". Current Obesity Reports. 4 (2): 287–302. doi:10.1007/s13679-015-0155-x. PMID 26627223.
- ^ Rosberger, DF (December 2013). "Diabetic retinopathy: current concepts and emerging therapy". Endocrinology and Metabolism Clinics of North America. 42 (4): 721–45. doi:10.1016/j.ecl.2013.08.001. PMID 24286948.
- ^ MacIsaac, RJ; Jerums, G; Ekinci, EI (March 2018). "Glycemic Control as Primary Prevention for Diabetic Kidney Disease". Advances in Chronic Kidney Disease. 25 (2): 141–148. doi:10.1053/j.ackd.2017.11.003. PMID 29580578.
- ^ MacIsaac, RJ; Jerums, G; Ekinci, EI (March 2018). "Glycemic Control as Primary Prevention for Diabetic Kidney Disease". Advances in Chronic Kidney Disease. 25 (2): 141–148. doi:10.1053/j.ackd.2017.11.003. PMID 29580578.
- ^ أ ب ت Pozzilli, P; Strollo, R; Bonora, E (March 2014). "One size does not fit all glycemic targets for type 2 diabetes". Journal of Diabetes Investigation. 5 (2): 134–41. doi:10.1111/jdi.12206. PMC 4023573. PMID 24843750.
- ^ أ ب Krentz, AJ; Bailey, CJ (2005). "Oral antidiabetic agents: current role in type 2 diabetes mellitus". Drugs. 65 (3): 385–411. doi:10.2165/00003495-200565030-00005. PMID 15669880.
- ^ Consumer Reports; American College of Physicians (April 2012), Choosing a type 2 diabetes drug – Why the best first choice is often the oldest drug, Consumer Reports, http://consumerhealthchoices.org/wp-content/uploads/2012/04/High-Value-Care-Diabetes-ACP.pdf, retrieved on August 14, 2012
- ^ Mitchell, Sharon; Malanda, Belma; Damasceno, Albertino; Eckel, Robert H.; Gaita, Dan; Kotseva, Kornelia; Januzzi, James L.; Mensah, George; Plutzky, Jorge; Prystupiuk, Maksym; Ryden, Lars (September 2019). "A Roadmap on the Prevention of Cardiovascular Disease Among People Living With Diabetes". Global Heart. 14 (3): 215–240. doi:10.1016/j.gheart.2019.07.009. ISSN 2211-8179. PMID 31451236.
- ^ Brunström M, Carlberg B (February 2016). "Effect of antihypertensive treatment at different blood pressure levels in patients with diabetes mellitus: systematic review and meta-analyses". BMJ. 352: i717. doi:10.1136/bmj.i717. PMC 4770818. PMID 26920333.
- ^ Brunström, Mattias; Carlberg, Bo (2019-09-30). "Benefits and harms of lower blood pressure treatment targets: systematic review and meta-analysis of randomised placebo-controlled trials". BMJ Open. 9 (9): e026686. doi:10.1136/bmjopen-2018-026686. ISSN 2044-6055. PMC 6773352. PMID 31575567.
- ^ أ ب ت Fox, Caroline S.; Golden, Sherita Hill; Anderson, Cheryl; Bray, George A.; Burke, Lora E.; Boer, Ian H. de; Deedwania, Prakash; Eckel, Robert H.; Ershow, Abby G.; Fradkin, Judith; Inzucchi, Silvio E. (2015-09-01). "Update on Prevention of Cardiovascular Disease in Adults With Type 2 Diabetes Mellitus in Light of Recent Evidence: A Scientific Statement From the American Heart Association and the American Diabetes Association". Diabetes Care (in الإنجليزية). 38 (9): 1777–1803. doi:10.2337/dci15-0012. ISSN 0149-5992. PMC 4876675. PMID 26246459.
- ^ Fox, Caroline S.; Golden, Sherita Hill; Anderson, Cheryl; Bray, George A.; Burke, Lora E.; Boer, Ian H. de; Deedwania, Prakash; Eckel, Robert H.; Ershow, Abby G. (2015-09-01). "Update on Prevention of Cardiovascular Disease in Adults With Type 2 Diabetes Mellitus in Light of Recent Evidence: A Scientific Statement From the American Heart Association and the American Diabetes Association". Diabetes Care (in الإنجليزية). 38 (9): 1777–1803. doi:10.2337/dci15-0012. ISSN 0149-5992. PMID 26246459.
{{cite journal}}: Unknown parameter|PMCID=ignored (|pmc=suggested) (help) - ^ Cheng J, Zhang W, Zhang X, Han F, Li X, He X, Li Q, Chen J (May 2014). "Effect of angiotensin-converting enzyme inhibitors and angiotensin II receptor blockers on all-cause mortality, cardiovascular deaths, and cardiovascular events in patients with diabetes mellitus: a meta-analysis". JAMA Internal Medicine. 174 (5): 773–85. doi:10.1001/jamainternmed.2014.348. PMID 24687000.
- ^ Zheng, Sean L.; Roddick, Alistair J.; Ayis, Salma (September 2017). "Effects of aliskiren on mortality, cardiovascular outcomes and adverse events in patients with diabetes and cardiovascular disease or risk: A systematic review and meta-analysis of 13,395 patients". Diabetes & Vascular Disease Research. 14 (5): 400–406. doi:10.1177/1479164117715854. ISSN 1752-8984. PMC 5600262. PMID 28844155.
- ^ أ ب Catalá-López, Ferrán; Macías Saint-Gerons, Diego; González-Bermejo, Diana; Rosano, Giuseppe M.; Davis, Barry R.; Ridao, Manuel; Zaragoza, Abel; Montero-Corominas, Dolores; Tobías, Aurelio; de la Fuente-Honrubia, César; Tabarés-Seisdedos, Rafael (March 2016). "Cardiovascular and Renal Outcomes of Renin-Angiotensin System Blockade in Adult Patients with Diabetes Mellitus: A Systematic Review with Network Meta-Analyses". PLOS Medicine. 13 (3): e1001971. doi:10.1371/journal.pmed.1001971. ISSN 1549-1676. PMC 4783064. PMID 26954482.
{{cite journal}}: CS1 maint: unflagged free DOI (link) - ^ Catalá-López, Ferrán; Macías Saint-Gerons, Diego; González-Bermejo, Diana; Rosano, Giuseppe M.; Davis, Barry R.; Ridao, Manuel; Zaragoza, Abel; Montero-Corominas, Dolores; Tobías, Aurelio (March 2016). "Cardiovascular and Renal Outcomes of Renin-Angiotensin System Blockade in Adult Patients with Diabetes Mellitus: A Systematic Review with Network Meta-Analyses". PLOS Medicine. 13 (3): e1001971. doi:10.1371/journal.pmed.1001971. ISSN 1549-1676. PMID 26954482.
{{cite journal}}: Unknown parameter|PMCID=ignored (|pmc=suggested) (help)CS1 maint: unflagged free DOI (link) - ^ Pignone M, Alberts MJ, Colwell JA, Cushman M, Inzucchi SE, Mukherjee D, Rosenson RS, Williams CD, Wilson PW, Kirkman MS (June 2010). "Aspirin for primary prevention of cardiovascular events in people with diabetes: a position statement of the American Diabetes Association, a scientific statement of the American Heart Association, and an expert consensus document of the American College of Cardiology Foundation". Diabetes Care. 33 (6): 1395–402. doi:10.2337/dc10-0555. PMC 2875463. PMID 20508233.
- ^ Frachetti KJ, Goldfine AB (April 2009). "Bariatric surgery for diabetes management". Current Opinion in Endocrinology, Diabetes and Obesity. 16 (2): 119–24. doi:10.1097/MED.0b013e32832912e7. PMID 19276974.
- ^ أ ب Schulman AP, del Genio F, Sinha N, Rubino F (September–October 2009). ""Metabolic" surgery for treatment of type 2 diabetes mellitus". Endocrine Practice. 15 (6): 624–31. doi:10.4158/EP09170.RAR. PMID 19625245.
- ^ Colucci RA (January 2011). "Bariatric surgery in patients with type 2 diabetes: a viable option". Postgraduate Medicine. 123 (1): 24–33. doi:10.3810/pgm.2011.01.2242. PMID 21293081.
- ^ Dixon JB, le Roux CW, Rubino F, Zimmet P (June 2012). "Bariatric surgery for type 2 diabetes". Lancet. 379 (9833): 2300–11. doi:10.1016/S0140-6736(12)60401-2. PMID 22683132.
- ^ "Pancreas Transplantation". American Diabetes Association. Archived from the original on 13 April 2014. Retrieved 9 April 2014.
- ^ Polisena J, Tran K, Cimon K, Hutton B, McGill S, Palmer K (October 2009). "Home telehealth for diabetes management: a systematic review and meta-analysis". Diabetes, Obesity & Metabolism. 11 (10): 913–30. doi:10.1111/j.1463-1326.2009.01057.x. PMID 19531058.
- ^ أ ب ت ث ج Elflein, John (Dec 10, 2019). Estimated number diabetics worldwide.
{{cite book}}: CS1 maint: date and year (link) - ^ أ ب ت ث ج ح "Global Report on Diabetes" (PDF). World Health Organization. 2016. Retrieved 20 September 2018.
- ^
{{cite web}}: Empty citation (help) - ^ Gale EA, Gillespie KM (January 2001). "Diabetes and gender". Diabetologia. 44 (1): 3–15. doi:10.1007/s001250051573. PMID 11206408.
- ^ Meisinger C, Thorand B, Schneider A, et al. (2002). "Sex differences in risk factors for incident type 2 Diabetes Mellitus: The MONICA Augsburg Cohort Study". JAMA Internal Medicine. 162 (1): 82–89. doi:10.1001/archinte.162.1.82. PMID 11784224.
- ^ Public Health Agency of Canada, Diabetes in Canada: Facts and figures from a public health perspective. Ottawa, 2011.
- ^ Mathers CD, Loncar D (November 2006). "Projections of global mortality and burden of disease from 2002 to 2030". PLOS Medicine. 3 (11): e442. doi:10.1371/journal.pmed.0030442. PMC 1664601. PMID 17132052.
{{cite journal}}: CS1 maint: unflagged free DOI (link) - ^ أ ب Wild S, Roglic G, Green A, Sicree R, King H (May 2004). "Global prevalence of diabetes: estimates for the year 2000 and projections for 2030". Diabetes Care. 27 (5): 1047–53. doi:10.2337/diacare.27.5.1047. PMID 15111519.
- ^ Ripoll, Brian C. Leutholtz, Ignacio (2011-04-25). Exercise and disease management (2nd ed.). Boca Raton: CRC Press. p. 25. ISBN 978-1-4398-2759-8. Archived from the original on 2016-04-03.
{{cite book}}: CS1 maint: multiple names: authors list (link) - ^ أ ب ت ث ج ح خ د Poretsky, Leonid, ed. (2009). Principles of diabetes mellitus (2nd ed.). New York: Springer. p. 3. ISBN 978-0-387-09840-1. Archived from the original on 2016-04-04.
- ^
{{cite book}}: Empty citation (help) - ^ أ ب Roberts, Jacob (2015). "Sickening sweet". Distillations. Vol. 1, no. 4. pp. 12–15. Retrieved 20 March 2018.
- ^ أ ب Laios K, Karamanou M, Saridaki Z, Androutsos G (2012). "Aretaeus of Cappadocia and the first description of diabetes" (PDF). Hormones. 11 (1): 109–13. doi:10.1007/BF03401545. PMID 22450352. Archived (PDF) from the original on 2017-01-04.
- ^ أ ب Oxford English Dictionary. diabetes. Retrieved 2011-06-10.
- ^ Oxford English Dictionary. diabetes. Retrieved 2011-06-10.
- ^ أ ب Harper, Douglas (2001–2010). "Online Etymology Dictionary. diabetes.". Archived from the original on 2012-01-13. Retrieved 2011-06-10.
- ^ Aretaeus, De causis et signis acutorum morborum (lib. 2), Κεφ. β. περὶ Διαβήτεω (Chapter 2, On Diabetes, Greek original) Archived 2014-07-02 at the Wayback Machine, on Perseus
- ^ أ ب ت ث Oxford English Dictionary. mellite. Retrieved 2011-06-10.
- ^ أ ب ت ث "MyEtimology. mellitus.". Archived from the original on 2011-03-16. Retrieved 2011-06-10.
- ^
{{cite web}}: Empty citation (help) - ^
{{cite web}}: Empty citation (help) - ^ Oxford English Dictionary. -ite. Retrieved 2011-06-10.
- ^ Theodore H. Tulchinsky, Elena A. Varavikova (2008). The New Public Health, Second Edition. New York: Academic Press. p. 200. ISBN 978-0-12-370890-8.
- ^ Piwernetz K, Home PD, Snorgaard O, Antsiferov M, Staehr-Johansen K, Krans M (May 1993). "Monitoring the targets of the St Vincent Declaration and the implementation of quality management in diabetes care: the DIABCARE initiative. The DIABCARE Monitoring Group of the St Vincent Declaration Steering Committee". Diabetic Medicine. 10 (4): 371–77. doi:10.1111/j.1464-5491.1993.tb00083.x. PMID 8508624.
- ^ Dubois H, Bankauskaite V (2005). "Type 2 diabetes programmes in Europe" (PDF). Euro Observer. 7 (2): 5–6. Archived (PDF) from the original on 2012-10-24.
- ^ Stewart WF, Ricci JA, Chee E, Hirsch AG, Brandenburg NA (June 2007). "Lost productive time and costs due to diabetes and diabetic neuropathic pain in the US workforce". Journal of Occupational and Environmental Medicine. 49 (6): 672–79. doi:10.1097/JOM.0b013e318065b83a. PMID 17563611.
- ^ Washington R.E.; Andrews R.M.; Mutter R.L. (November 2013). "Emergency Department Visits for Adults with Diabetes, 2010". HCUP Statistical Brief #167. Rockville MD: Agency for Healthcare Research and Quality. Archived from the original on 2013-12-03.
- ^ Parker, Katrina (2008). Living with diabetes. New York: Facts On File. p. 143. ISBN 978-1-4381-2108-6.
- ^ أ ب "Diabetes mellitus". Merck Veterinary Manual, 9th edition (online version). 2005. Archived from the original on 2011-09-27. Retrieved 2011-10-23.
- ^ Öhlund, Malin. Feline diabetes mellitus Aspects on epidemiology and pathogenesis (PDF). Acta Universitatis agriculturae Sueciae. ISBN 978-91-7760-067-1.
- ^ "Press Announcement". Journal of Polymer Science B Polymer Physics. 8 (10): 1845. 1970. Bibcode:1970JPoSB...8.1845.. doi:10.1002/pol.1970.160081020. Archived from the original on 3 March 2016. Retrieved 11 February 2016.
- ^ "Press Announcement". Journal of Polymer Science B Polymer Physics. 8 (10): 1845. 1970. Bibcode:1970JPoSB...8.1845.. doi:10.1002/pol.1970.160081020. Archived from the original on 3 March 2016. Retrieved 11 February 2016.
- ^ "Inhaled Insulin Clears Hurdle Toward F.D.A. Approval". New York Times. Archived from the original on 7 April 2014. Retrieved 12 April 2014.
- ^ in-PharmaTechnologist.com. "World's first transdermal insulin shows promise". Archived from the original on 2015-05-01. Retrieved 2016-07-03.
- ^ "Phosphagenics Initiates Trial of Transdermal Insulin Gel". fdanews.com. Archived from the original on 2016-08-18. Retrieved 2016-07-03.
- ^ ستيفيكا نيكول بايكس (2021-07-13). "أستراليون يطورون شريحة لكشف سكر الدم باللعاب". رويترز.
- ^ American Diabetes Association (1 January 2003). "American Diabetes Association Statement: Implications of the Diabetes Control and Complications Trial". Diabetes Care. 26 (Supplement 1): S25–S27. doi:10.2337/diacare.26.2007.S25. PMID 12502616.
- ^ The Diabetes Control; Complications Trial Research Group. (1993). "The effect of intensive treatment of diabetes on the development and progression of long-term complications in insulin-dependent diabetes mellitus". N Engl J Med. 329 (14): 977–86. doi:10.1056/NEJM199309303291401. PMID 8366922.
- ^ "Position statement: UKPDS – Implications for the care of people with Type 2 diabetes". Diabetes UK. January 1999. Archived from the original on 2 March 2009.
- ^ "Intensive blood-glucose control with sulphonylureas or insulin compared with conventional treatment and risk of complications in patients with type 2 diabetes (UKPDS 33)". The Lancet. 352 (9131): 837–53. 1998. doi:10.1016/S0140-6736(98)07019-6. PMID 9742976.
وصلات خارجية
- مرض السكري at Curlie
- American Diabetes Association
- IDF Diabetes Atlas
- National Diabetes Education Program
- ADA's Standards of Medical Care in Diabetes 2019
- Polonsky KS (October 2012). "The past 200 years in diabetes". The New England Journal of Medicine. 367 (14): 1332–40. doi:10.1056/NEJMra1110560. PMID 23034021. S2CID 9456681.
- "Diabetes". MedlinePlus. U.S. National Library of Medicine.
- CS1 maint: unflagged free DOI
- CS1 الإنجليزية الأمريكية-language sources (en-us)
- CS1 errors: unsupported parameter
- CS1 errors: empty citation
- CS1 maint: date and year
- Articles with hatnote templates targeting a nonexistent page
- Short description is different from Wikidata
- Articles with unsourced statements from April 2015
- Articles with unsourced statements from January 2017
- Articles with Curlie links
- السكري
- اضطرابات أيضية
- Diseases characterised by polyuria
- RTTEM
- أمراض الغدد الصماء
- أمراض قلبية وعائية
- إعاقة