اعتلال الكلى السكري
| اعتلال الكلية السكري Diabetic nephropathy | |
|---|---|
| الأسماء الأخرى | مرض الكلى السكري |
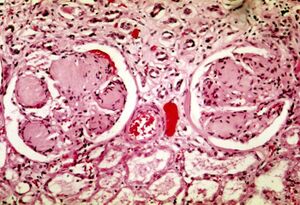 | |
| اثنين من الكبيبات في اعتلال الكلية السكري: المناطق الأرجوانية الفاتحة داخل الخصلات الشعرية هي رواسب مصفوفة مسراق المدمرة. | |
| التخصص | طب الكلى, علم الغدد الصماء |
| الأعراض | التعب[1] |
| عوامل الخطر | ارتفاع ضغط الدم، عدم استقرار گلوكوز الدم[1] |
| الطريقة التشخيصية | وصول الزلال البولي لمستويات غير طبيعية[2] |
| العلاج | مثبطات ACE [3] |
اعتلال الكلية السكري ( DN ) ، المعروف أيضًا بمرض الكلى السكري [4] هو الفقد المزمن لوظائف الكلى الذي يحدث لدى المصابين بداء السكري . اعتلال الكلية السكري هو أحد الأسباب الرئيسية لأمراض الكلى المزمنة (CKD) وأمراض الكلى في نهاية المرحلة (الداء الكلوي بمراحله الأخيرة) على مستوى العالم. قد يصبح فقدان البروتين في البول بسبب تلف الكبيبات هائلاً ، ويسبب انخفاض ألبومين المصل مع انتفاخ الجسم المعمم (الوذمة) وينتج عنه المتلازمة الكلوية . وبالمثل ، فإن معدل الترشيح الكبيبي المقدر (eGFR) قد ينخفض تدريجياً من المعدل الطبيعي لأكثر من 90 مل / دقيقة / 1.73 م 2 إلى أقل من 15 ، وعند هذه النقطة يقال إن المريض يعاني من مرض الكلى في المرحلة النهائية (ESKD)[5] عادة ما يكون تقدميًا ببطء على مدار سنوات .[6]
تبدأ التشوهات الفيزيولوجية المرضية في اعتلال الكلي السكري بمستويات جلوكوز الدم التي لا يتم التحكم فيها بشكل جيد منذ فترة طويلة. يتبع ذلك تغييرات متعددة في وحدات الترشيح في الكلى ، الكليون . (يوجد عادة حوالي 750.000-1.5 مليون كليون في كل كلية بالغين).[7] في البداية ، هناك انقباض في الشرايين الصادرة وتمدد الشرايين الواردة ، مما ينتج عنه ارتفاع ضغط الدم الكبيبي وفرط الترشيح ؛ يتغير هذا تدريجيًا إلى نقص الترشيح بمرور الوقت .[8] في الوقت نفسه ، هناك تغييرات داخل الكبيبة نفسها: تشمل سماكة الغشاء القاعدي ، واتساع الأغشية الشق لخلايا الرجلاء ، وزيادة عدد الخلايا المسراق ، وزيادة في مصفوفة المسراق. تغزو هذه المصفوفة الشعيرات الدموية الكبيبية وتنتج رواسب تسمى عقيدات كميلشتيل-ويلسون. يمكن للخلايا والمصفوفة المسراق أن تتوسع تدريجياً وتستهلك الكبيبة بأكملها ، مما يؤدي إلى إيقاف الترشيح.[9]
يمكن مراقبة حالة اعتلال الكلية السكري عن طريق قياس قيمتين: كمية البروتين في البول - بيلة بروتينية ؛ واختبار الدم يسمى كرياتينين المصل. تعكس كمية البيلة البروتينية درجة الضرر الذي يلحق بأي كبيبات لا تزال تعمل. يمكن استخدام قيمة كرياتينين المصل لحساب معدل الترشيح الكبيبي المقدر (eGFR) ، والذي يعكس النسبة المئوية للكبيبات التي لم تعد ترشح الدم.[citation needed]العلاج بمثبط الإنزيم المحول للأنجيوتنسين (ACEI) أو حاصرات مستقبلات الأنجيوتنسين (ARB) ، والذي يوسع الشريان الخارج من الكبيبة ، وبالتالي يقلل ضغط الدم داخل الشعيرات الدموية الكبيبية ، مما قد يبطئ (ولكن لا يوقف) تقدم المرض. يُعتقد أيضًا أن ثلاث فئات من أدوية مرض السكري - ناهضات GLP-1 ومثبطات DPP-4 ومثبطات SGLT2 - تعمل على إبطاء تقدم اعتلال الكلية السكري.[10]
اعتلال الكلية السكري هو السبب الأكثر شيوعًا للإصابة بداء السكري من النمط الأول وهو من المضاعفات الخطيرة التي تؤثر على ربع البالغين المصابين بداء السكري في الولايات المتحدة .[11][12] غالبًا ما يحتاج الأفراد المصابون بمرض الكلى في المرحلة النهائية إلى غسيل الكلى وزرع الكلى في نهاية المطاف لاستبدال وظيفة الكلى الفاشلة .[13] يرتبط اعتلال الكلية السكري بزيادة خطر الوفاة بشكل عام ، وخاصة من أمراض القلب والأوعية الدموية .[11][14]
العلامات والأعراض
يبدأ ظهور الأعراض بعد 5 إلى 10 سنوات من بدء المرض .[1] من الأعراض الأولى المعتادة كثرة التبول ليلاً: التبول الليلي . تشمل الأعراض الأخرى التعب ، والصداع ، و الشعور العام بالمرض ، والغثيان ، والقيء ، وكثرة التبول أثناء النهار ، وفقدان الشهية ، وحكة الجلد ، وتورم الساق .[1] يتميز العرض السريري لاعتلال الكلية السكري (DN) ببيلة بروتينية (بروتين في البول) وارتفاع ضغط الدم وفقدان وظائف الكلى التدريجي. قد تكون العملية بطيئة في البداية ، مما يجعل الفحص المنتظم لـ اعتلال الكلية السكري في مرضى السكري ذا أهمية كبيرة.[15]
عوامل الخطر
لا يصاب جميع مرضى السكري باعتلال الكلية السكري. عوامل الخطر الرئيسية التي تزيد من احتمالية الإصابة باعتلال الكلية السكري هي :[1]
- ضعف التحكم في جلوكوز الدم
- فرط ضغط الدم غير المضبوط
- داء السكري من النمط الأول ، ويبدأ قبل سن العشرين
- استخدام السجائر في الماضي أو الحالي
- تاريخ عائلي للإصابة باعتلال الكلية السكري - تم تحديد جينات معينة مرتبطة بـ اعتلال الكلية السكري. (ومع ذلك ، لم يتم إنشاء ارتباط مباشر بعد.[16] أحد هذه الجينات هو APOL1 ، والذي وجد أنه مرتبط باعتلال الكلية لدى الأفراد الأمريكيين من أصل أفريقي.[17])
- مجموعات عرقية معينة (الأمريكيون الأفارقة والأمريكيون المكسيكيون وهنود البيما معرضون لخطر أكبر).
الفسيولوجيا المرضية
يتضمن تطور مرض اعتلال الكلية السكري مراحل سريرية مختلفة: فرط الترشيح ، بيلة الألبومين الزهيدة ، بيلة الألبومين الكبيرة ، البيلة البروتينية الكلوية إلى مرض الكلى المزمن التدريجي الذي يؤدي إلى مرض الكلى في نهاية المرحلة (الداء الكلوي بمراحله الأخيرة). يحدث الضرر في جميع أجزاء الكلى: الكبيبات ، والأنابيب الكلوية ، والأوعية الدموية (الشرايين الكلوية الواردة والصادرة) والخلالي. التليف الكلوي هو المسار المشترك النهائي لاعتلال الكلية السكري. هذا التليف هو نتاج آليات متعددة بما في ذلك التغيرات في الدورة الدموية الكلوية ، وتشوهات استقلاب الجلوكوز المرتبطة بالإجهاد التأكسدي بالإضافة إلى العمليات الالتهابية وفرط نشاط نظام الرينين - أنجيوتنسين - الألدوستيرون (RAAS) .[citation needed]
يُعتقد أن الفيزيولوجيا المرضية لـ اعتلال الكلية السكري تنطوي على تفاعل بين عوامل الدورة الدموية والعوامل الأيضية.[18]
تشمل العوامل الديناميكية الدموية زيادة الضغط الجهازي وداخل الكبيبات ، بالإضافة إلى فرط تنشيط RAAS. أظهرت الدراسات أنه في حالة الإصابة بمرض السكري ، تعمل عوامل مختلفة على تحفيز RAAS ، وهو أحد أهم المسارات في فسيولوجيا مرض اعتلال الكلية السكري . نظرًا للحمل العالي من الجلوكوز المفلتر ، هناك تنظيم أعلى في الناقل المشترك لجلوكوز الصوديوم 2 (SGLT2) في الأنابيب القريبة ، والذي ينقل الصوديوم والجلوكوز مرة أخرى إلى الدورة الدموية. هذا يؤدي إلى انخفاض في توصيل كلوريد الصوديوم إلى البقعة الكثيفة في الأنابيب البعيدة ، مما يعزز إطلاق الرينين والإفراط في تنشيط RAAS .[19] يعد الترشيح المفرط أحد أقدم علامات اعتلال الكلية السكري. تم اقتراح العديد من الآليات للتسبب في فرط الترشيح. إحدى هذه الآليات هي أنه عندما تتضخم الكبيبات ، تزداد مساحة سطح الترشيح في البداية. آلية أخرى محتملة هي أن التحكم غير الطبيعي في الأوعية الدموية في اعتلال الكلية السكري يؤدي إلى انخفاض المقاومة الشريانية الكبيبية الواردة وزيادة مقاومة الشرايين الكبيبية الصادرة ، مما يؤدي إلى زيادة صافية في تدفق الدم الكلوي (RBF) ومعدل الترشيح الكبيبي (GFR).[20] يؤدي فرط الترشيح الكبيبي والتنظيم الشاذ لـ RAAS إلى زيادة الضغط داخل الكُبيبة ، مما يتسبب في إجهاد الخلايا البطانية والخلايا المسراق والرجلاء. يؤدي هذا إلى تفاقم الخلل الوظيفي الناجم عن التأثيرات الاستقلابية لفرط سكر الدم .[citation needed]
تشمل العوامل الأستقلابية تكوين منتجات نهائية متقدمة للجلكزة (AGEs) ، والتي لها دور مركزي في الفيزيولوجيا المرضية للعديد من مضاعفات مرض السكري ، بما في ذلك مضاعفات القلب الوعائية .[21] AGEs هي مجموعات كيميائية تتشكل عندما يتفاعل السكر المختزل (الجلوكوز في هذه الحالة) بشكل غير إنزيمي مع مجموعة أمين ، في الغالب ليسين وأرجينين ، والتي ترتبط بالبروتينات والدهون والأحماض النووية. .[22] تتراكم منتجات الارتباط بالجليكوزيل هذه على بروتينات كولاجين جدار الوعاء الدموي ، وتشكل مركبًا لا رجعة فيه من AGEs. إحدى الطرق المهمة التي تمارس بها AGEs تأثيرها هي من خلال آلية بوساطة مستقبلات ، والأهم من ذلك عن طريق مستقبل المنتجات النهائية للجلكزة (RAGE). RAGE هو مستقبل لتوصيل الإشارة موجود في عدد من أنواع الخلايا بما في ذلك الخلايا الضامة والخلايا البطانية وخلايا المسراق الكلوية وخلايا الرجلاء في الكبيبة .[23] تعزز ارتباطات AGEs بمستقبلات RAGE إنتاج أنواع الأكسجين التفاعلي الخلوي (ROS) بالإضافة إلى تحفيز الجزيئات داخل الخلايا مثل بروتين كيناز C (PKC) و NF-kB وتنشيط عوامل النمو TGF-B وعامل النمو البطاني الوعائي (VEGF) ). تؤدي هذه العوامل ، جنبًا إلى جنب مع التغيرات الديناميكية الدموية التي تحدث ، إلى إصابة خلايا الرجلاء ، والإجهاد التأكسدي ، والالتهاب والتليف. مع تفاقم الإصابة ، تنخفض وظائف الكلى ويصبح الغشاء القاعدي الكبيبي (GBM) أكثر نفاذية وأقل كفاءة في الترشيح. ويصاحب ذلك انخفاض ثابت في وظائف الكلى .[citation needed]
التشخيص
يعتمد التشخيص على قياس المستويات غير الطبيعية للألبومين البولي في مرضى السكري [24] جانب استبعاد الأسباب الأخرى لبيلة الألبومين. تُعرَّف قياسات الألبومين على النحو التالي :[25]
- بيلة الالبيومين الطبيعي: إفراز الألبومين البولي <30 ملغم / 24 ساعة ؛
- البيلة الألبومينية الزهيدة: إفراز الألبومين البولي في حدود 30-299 ملغم / 24 ساعة ؛
- البيلة الألبومينية الكبيرة : إفراز الألبومين البولي 300 ملغم / 24 ساعة
- يمكن أيضًا قياس إفراز الألبومين البولي عن طريق نسبة الألبومين البولية / الكرياتينين في عينة البول الموضعية ، والتي تكون دقيقة ولكنها أكثر ملاءمة من جمع البول على مدار 24 ساعة.[26]
يُنصح مرضى السكري بفحص مستويات الألبومين سنويًا ، بدءًا فور تشخيص مرض السكري من النمط 2 وبعد خمس سنوات من تشخيص مرض السكري من النمط 1.[24][27] يوصى بالتصوير الطبي للكلى ، بشكل عام عن طريق تخطيط الصدي ، كجزء من التشخيص التفريقي إذا كان هناك اشتباه في انسداد المسالك البولية أو عدوى المسالك البولية أو حصوات الكلى أو مرض الكلى المتعدد الكيسات.[28] يجب إجراء خزعة الكلى فقط في حالة الاشتباه في مرض الكلى غير السكري.
غالبًا ما يكون تحليل البول لدى مرضى الكلى السكري خفيفاً. في حالات الزيادة الشديدة في البيلة الألبومينية الزهيدة ، قد توجد بيلة دموية .[29] قد تكون الأجسام الدهنية موجودة في المرضى الذين يصابون ببروتينات كلوية
| مرحلة مرض الكلي المزمن[30] | مستوي معدل الترشيح الكبيبي المقدر (mL/min/1.73 m2) |
|---|---|
| Stage 1 | ≥ 90 |
| Stage 2 | 60–89 |
| Stage 3 | 30–59 |
| Stage 4 | 15–29 |
| Stage 5 | < 15 |
تطور المرض
لتحديد درجة الضرر في هذا مرض الكلى (وأي) ، يتم تحديد الكرياتينين في الدم واستخدامه لحساب معدل الترشيح الكبيبي المقدر ( eGFR ). معدل eGFR العادي يساوي أو يزيد عن 90 مل / دقيقة / 1.73 م .[31]
الواصمات الحيوية
على الرغم من أن بيلة الألبومين هي العلامة الأكثر استخدامًا لاعتلال الكلي السكري ، إلا أنها ذات حساسية محدودة لأن العديد من المرضى الذين يعانون من اعتلال الكلي السكري يعانون من فقدان معدل الترشيح الكبيبي وتصلب الكبيبات دون ارتفاع فوري في البول الزلالي. تتم حاليًا دراسة العديد من الواسمات الجديدة التي من المحتمل أن تكتشف اعتلال الكلي السكري في مراحل مبكرة وتحدد مخاطر التقدم. سيستاتين سي هو بروتين يتم ترشيحه بحرية في الكبيبات قبل إعادة امتصاصه وتقويضه في الخلايا الأنبوبية الكلوية. مستوى مصلها مستقل عن كتلة العضلات ، مما يجعل تقدير معدل الترشيح الكبيبي أكثر دقة من مستويات مصل الكرياتينين. .[citation needed]
العلاج
أهداف العلاج هي إبطاء تقدم تلف الكلى والسيطرة على المضاعفات ذات الصلة. تتمركز معالجة اعتلال الكلية السكري حاليًا في أربعة مجالات رئيسية: الحد من مخاطر القلب الوعائية ، والتحكم في نسبة السكر في الدم ، والتحكم في ضغط الدم وكذلك تثبيط نظام RAAS .[citation needed]
الحد من مخاطر الإصابة بأمراض القلب الوعائية: يتعرض مرضى السكري بشكل كبير لخطر الإصابة بأمراض القلب الوعائية ، والتي تعد أيضًا عامل خطر مستقل للفشل الكلوي. لذلك ، من المهم التحكم بقوة في عوامل الخطر القلبية الوعائية في المرضى الذين تم تشخيصهم بمرض السكري بشكل عام و اعتلال الكلي السكري بشكل خاص. تتمثل المكونات الرئيسية لإدارة أمراض القلب الوعائية في الإقلاع عن تعاطي التبغ ، والعلاجات الخافضة للدهون (مثل الستاتين) ، بالإضافة إلى التمارين المنتظمة والأكل الصحي .[32] في المرضى الذين يعانون من أمراض الكلى ، يفضل الأتورفاستاتين على العقاقير المخفضة للكوليسترول لأنه لا يتطلب تعديل الجرعة بناءً على معدل الترشيح الكبيبي .[33]
السيطرة على نسبة السكر في الدم: وجدت دراسات متعددة تأثيرًا إيجابيًا لتحسين التحكم في نسبة السكر في الدم على النتائج السريرية للمرضى المصابين باعتلال الكلية السكري .[34]يقلل التحكم المكثف في نسبة السكر في الدم أيضًا من معدل مضاعفات داء السكري الأخرى ، مثل اعتلال الشبكية والاعتلال العصبي. يتم التحكم في نسبة السكر في الدم بشكل أساسي مع الأنسولين في المرضى الذين يعانون من النوع داء السكري النمط الاول ومع عوامل سكر الدم و / أو الأنسولين في المرضى الذين يعانون من النوع داء السكري النمط الثاني. أظهرت الدراسات انخفاضًا في مضاعفات الأوعية الدموية الدقيقة لاعتلال الكلية السكري مع تركيز HbA1c المستهدف بنسبة 7٪. المزيد من التخفيض في HbA1c لا يرتبط بنتائج أفضل وبالتالي لا ينصح به في معظم المرضى لأنه يمكن أن يزيد من خطر نوبات سكر الدم .[35][36]
السيطرة على ضغط الدم: أظهرت التجارب السريرية العشوائية المتعددة (RCT) فائدة خفض ضغط الدم الانقباضي إلى أقل من 140 ملم زئبقي في مرضى اعتلال الكلية السكري. يرتبط ارتفاع ضغط الدم بالتطور المتسارع للبيلة الألبومينية الزهيدة وبيلة بروتينية وتراجع وظائف الكلى. مثبطات الإنزيم المحول للأنجيوتنسين (ACEi) ، بالإضافة إلى حاصرات مستقبلات الأنجيوتنسين 2 (ARBs) ، مفيدة بشكل خاص في مرضى السكري لخفض ضغط الدم وإبطاء تقدم اعتلال الكلي .[37] لقد ثبت أن انخفاض ضغط الدم الأكثر كثافة (125-130 / أقل من 80) في مرضى السكري يقلل من خطر تطور اعتلال الكلي السكري بالإضافة إلى مضاعفات مرض السكري الأخرى. .[38] قد يحتاج بعض المرضى إلى علاج مزدوج للتحكم في الضغط بشكل مناسب ، وفي هذه الحالة تكون حاصرات قنوات الكالسيوم أو مدرات البول خيارًا جيدًا للخط الثاني .[39]
تثبيط RAAS: يمكن تحقيق تثبيط نظام RAA من خلال علاجات متعددة ، بشكل رئيسي: مثبطات الإنزيم المحول للأنجيوتنسين ، وحاصرات مستقبل الأنجيوتنسين ، ومثبطات الرينين المباشرة ، ومضادات القشرانيات المعدنية. ثبت أن تثبيط RAAS هو العلاج الأكثر فعالية لإبطاء تقدم اعتلال الكلية السكري في جميع المراحل. .[40] على الرغم من أن حصار RAAS باستخدام أكثر من عامل واحد قد يقلل من البيلة البروتينية ، إلا أن مخاطر الأحداث الضائرة (مثل فرط بوتاسيوم الدم وإصابة الكلى الحادة) تفوق الفوائد المحتملة .[41] لذلك ، يوصى باستخدام عامل واحد فقط في المرضى الذين يعانون من مرض السكري والذين يعانون منفرط ضغط الدم أو أي علامات على بيلة الألبومين الزهيدة أو اعتلال الكلية السكري .[42]
يتم استقلاب حوالي نصف الأنسولين وتصفية الكلى هذا يعني أنه مع تدهور وظائف الكلى في وضع اعتلال الكلي السكري ، قد يجد بعض المرضى الذين يعانون من اعتلال الكلي السكري المعتمد على الأنسولين أن جرعات الأنسولين المعتادة تستمر لفترة أطول من المعتاد ، أو أنهم يعانون من تكرار نوبات نقص السكر في الدم. من الضروري أيضًا مراقبة وظائف الكلى عن كثب لجرعة الأدوية التي يتم تطهيرها من الكلى. بعض الأدوية السامة للكلى الأكثر شيوعًا هي العقاقير غير الستيرويدية المضادة للالتهابات (المسكنات) مثل الإيبوبروفين .[43] مع تدهور وظائف الكلى ، قد يكون من الضروري أيضًا اتباع نظام غذائي كلوي لتجنب المضاعفات مثل فرط بوتاسيوم الدم والحماض الاستقلابي. تشير بعض الأدلة إلى أن الحد من البروتين الغذائي يمكن أن يبطئ من تطور اعتلال الكلي السكري ، ولكن هناك حاجة إلى مزيد من الأدلة لتأكيد هذه الفائدة. .[44] قد يستمر المرضى الذين يعانون من اعتلال الكلي السكري في تطوير مرض الكلى في نهاية المرحلة (الداء الكلوي بمراحله الأخيرة) وقد يحتاجون إلى زرع الكلى أو البدء في غسيل الكلوي .[citation needed]
العلاجات الناشئة
من الأدوية الجديدة نسبيًا التي تمت الموافقة عليها لعلاج داء السكري هو مثبطات ناقل الجلوكوز الصوديوم 2 (SGLT2). تتمثل آلية عمل هذا الدواء في الناقل المشترك لامتصاص الصوديوم والجلوكوز في النبيبات القريبة ، مما يؤدي إلى توليد الطبيعة والبيلة السكرية. في العديد من التجارب السريرية ، أظهرت مثبطات SGLT2 تحسنًا في نتائج القلب الوعائية لدى مرضى الداء السكري بالإضافة إلى تأثير إيجابي على نتائج الكلى ، وبشكل أساسي انخفاض في البول الزلالي وتطور التلف الكلوي .[45][46] الفئات الأخرى من أدوية السكري التي ثبت أن لها تأثير إيجابي على تطور اعتلال الكلي السكري هي ناهضات GLP-1 ومثبطات DPP-4 .[citation needed]
التنبؤ بالمرض
قد يكون من الصعب التنبؤ باعتلال الكلية السكري في داء السكري من النمط الثاني لأن ظهور مرض السكري عادة ما يكون غير مثبت جيدًا. بدون تدخل ، سوف يتطور 20-40 في المائة من مرضى السكري من النوع 2 / البيلة الألبومينية الزهيدة إلى بيلة الألبومين الكبيرة .[47] اعتلال الكلية السكري هو السبب الأكثر شيوعًا لمرض الكلى في مراحله الأخيرة ,[11][12] والذي قد يتطلب غسيل كلوي أو حتى زرع الكلى .[13] يرتبط بزيادة خطر الوفاة بشكل عام ، وخاصة من أمراض القلب الوعائية .[11][14]
علم الأوبئة
يصيب اعتلال الكلية السكري ما يقرب من ثلث المرضى المصابين بداء السكري من النمط الأول والنمط الثاني. اعتلال الكلي السكري مسؤولة عن حوالي ثلث حالات المرض الكلوي بمراحله الأخيرة في جميع أنحاء العالم ، وجزء أكبر في البلدان المتقدمة .[48] من المتوقع أن يرتفع معدل انتشار مرض السكري في جميع أنحاء العالم من 382 مليونًا في عام 2013 إلى أكثر من 592 مليونًا بحلول عام 2035. ومن المتوقع أن تكون هذه الزيادة أكثر حدة في البلدان المتقدمة. يتزايد انتشار النمط الثاني داء السكري بشكل خاص بسبب ارتفاع معدل انتشار السمنة في جميع أنحاء العالم .[49] يمكن أن يؤدي تطور مرض الكلى السكري إلى الداء الكلوي بمراحله الأخيرة وكذلك زيادة خطر الإصابة بمضاعفات القلب الوعائية، وكلها تسبب عبئًا اقتصاديًا كبيرًا. التكلفة التقديرية لإدارة المرضى الذين يعانون من الداء الكلوي بمراحله الأخيرة بسبب اعتلال الكلية السكري في الولايات المتحدة هي 39.35 مليار دولار أمريكي في عام 2010 .[50] داخل البلدان المتقدمة ، هناك مجموعات عرقية معينة مثل الأمريكيين من أصل أفريقي والأمريكيين الأصليين أكثر عرضة للإصابة بـ اعتلال الكلي السكري و مرض الكلي بالمرحلة الاخيرة [51]
انظر أيضاً
المصادر
- ^ أ ب ت ث ج "Diabetes and kidney disease: MedlinePlus Medical Encyclopedia". www.nlm.nih.gov. Retrieved 2015-06-27.
- ^ Lewis G, Maxwell AP (February 2014). "Risk factor control is key in diabetic nephropathy". The Practitioner. 258 (1768): 13–7, 2. PMID 24689163.
- ^ Lim AK (2014). "Diabetic nephropathy – complications and treatment". International Journal of Nephrology and Renovascular Disease. 7: 361–81. doi:10.2147/IJNRD.S40172. PMC 4206379. PMID 25342915.
{{cite journal}}: CS1 maint: unflagged free DOI (link) - ^ Kittell F (2012). "Diabetes Management". In Thomas LK, Othersen JB (eds.). Nutrition Therapy for Chronic Kidney Disease. CRC Press. p. 198. ISBN 9781439849491.
- ^ Longo, Dan; Fauci, Anthony; Kasper, Dennis; Hauser, Stephen; Jameson, J.; Loscalzo, Joseph (2013). Harrison's manual of medicine (18th ed.). New York: McGraw-Hill Medical. p. 2982. ISBN 978-0-07-174519-2.
{{cite book}}: Unknown parameter|name-list-format=ignored (|name-list-style=suggested) (help) - ^ Afkarian M, Zelnick LR, Hall YN, Heagerty PJ, Tuttle K, Weiss NS, de Boer IH (August 2016). "Clinical Manifestations of Kidney Disease Among US Adults With Diabetes, 1988–2014". JAMA. 316 (6): 602–10. doi:10.1001/jama.2016.10924. PMC 5444809. PMID 27532915.
- ^ Hall, John; Guyton, Arthur (2005). Textbook of Medical Physiology (11th ed.). Philadelphia: W.B. Saunders. p. 310. ISBN 978-0-7216-0240-0.
{{cite book}}: Unknown parameter|name-list-format=ignored (|name-list-style=suggested) (help) - ^ "diabetic nephropathy". Retrieved 2015-06-27.
- ^ Schlöndorff D, Banas B (June 2009). "The mesangial cell revisited: no cell is an island". Journal of the American Society of Nephrology. 20 (6): 1179–87. doi:10.1681/ASN.2008050549. PMID 19470685.
- ^ de Boer IH (August 2017). "A New Chapter for Diabetic Kidney Disease". The New England Journal of Medicine. 377 (9): 885–887. doi:10.1056/nejme1708949. PMID 28854097.
- ^ أ ب ت ث Mora-Fernández C, Domínguez-Pimentel V, de Fuentes MM, Górriz JL, Martínez-Castelao A, Navarro-González JF (September 2014). "Diabetic kidney disease: from physiology to therapeutics". The Journal of Physiology. 592 (18): 3997–4012. doi:10.1113/jphysiol.2014.272328. PMC 4198010. PMID 24907306.
- ^ أ ب Ding Y, Choi ME (January 2015). "Autophagy in diabetic nephropathy". The Journal of Endocrinology. 224 (1): R15–30. doi:10.1530/JOE-14-0437. PMC 4238413. PMID 25349246.
- ^ أ ب Lizicarova D, Krahulec B, Hirnerova E, Gaspar L, Celecova Z (2014). "Risk factors in diabetic nephropathy progression at present". Bratislavske Lekarske Listy. 115 (8): 517–21. doi:10.4149/BLL_2014_101. PMID 25246291.
- ^ أ ب Pálsson R, Patel UD (May 2014). "Cardiovascular complications of diabetic kidney disease". Advances in Chronic Kidney Disease. 21 (3): 273–80. doi:10.1053/j.ackd.2014.03.003. PMC 4045477. PMID 24780455.
- ^ Kussman, M. J. (1976-10-18). "The clinical course of diabetic nephropathy". JAMA: The Journal of the American Medical Association. 236 (16): 1861–1863. doi:10.1001/jama.236.16.1861. ISSN 0098-7484.
- ^ Freedman, Barry I.; Bostrom, Meredith; Daeihagh, Pirouz; Bowden, Donald W. (2007-10-17). "Genetic Factors in Diabetic Nephropathy". Clinical Journal of the American Society of Nephrology. 2 (6): 1306–1316. doi:10.2215/cjn.02560607. ISSN 1555-9041. PMID 17942768.
- ^ Kruzel-Davila, Etty; Wasser, Walter G.; Aviram, Sharon; Skorecki, Karl (March 2016). "APOL1 nephropathy: from gene to mechanisms of kidney injury". Nephrology, Dialysis, Transplantation. 31 (3): 349–358. doi:10.1093/ndt/gfu391. ISSN 1460-2385. PMID 25561578.
- ^ Lin, Yi-Chih; Chang, Yu-Hsing; Yang, Shao-Yu; Wu, Kwan-Dun; Chu, Tzong-Shinn (2018-08-01). "Update of pathophysiology and management of diabetic kidney disease". Journal of the Formosan Medical Association (in الإنجليزية). 117 (8): 662–675. doi:10.1016/j.jfma.2018.02.007. ISSN 0929-6646. PMID 29486908.
- ^ Anderson, Sharon; Brenner, Barry M. (1988), Pathogenesis of Diabetic Glomerulopathy: The Role of Glomerular Hyperfiltration, Springer US, pp. 139–146, doi:, ISBN 978-1-4757-1976-5
- ^ Hostetter, Thomas H. (March 2003). "Hyperfiltration and glomerulosclerosis". Seminars in Nephrology. 23 (2): 194–199. doi:10.1053/anep.2003.50017. ISSN 0270-9295. PMID 12704579.
- ^ Soldatos, G.; Cooper, M. E. (2008-11-13). "Diabetic nephropathy: Important pathophysiologic mechanisms". Diabetes Research and Clinical Practice. The Shiga International Symposium on Diabetic Nephropathy (in الإنجليزية). 82: S75–S79. doi:10.1016/j.diabres.2008.09.042. ISSN 0168-8227. PMID 18994672.
- ^ Wolffenbuttel, B. H. R.; Boulanger, C. M.; Crijns, F. R. L.; Huijberts, M. S. P.; Poitevin, P.; Swennen, G. N. M.; Vasan, S.; Egan, J. J.; Ulrich, P.; Cerami, A.; Levy, B. I. (1998-04-14). "Breakers of advanced glycation end products restore large artery properties in experimental diabetes". Proceedings of the National Academy of Sciences. 95 (8): 4630–4634. Bibcode:1998PNAS...95.4630W. doi:10.1073/pnas.95.8.4630. ISSN 0027-8424. PMID 9539789.
- ^ Yan, Shi-Fang; Ramasamy, Ravichandran; Bucciarelli, Loredana G; Wendt, Thoralf; Lee, Larisse K; Hudson, Barry I; Stenr, David M; Lalla, Evanthia; Du Yan, Shi; Rong, Ling Ling; Naka, Yoshifumi (May 2004). "RAGE and its ligands: a lasting memory in diabetic complications?". Diabetes and Vascular Disease Research. 1 (1): 10–20. doi:10.3132/dvdr.2004.001. ISSN 1479-1641. PMID 16305050.
- ^ أ ب Lewis G, Maxwell AP (February 2014). "Risk factor control is key in diabetic nephropathy". The Practitioner. 258 (1768): 13–7, 2. PMID 24689163.
- ^ "CDC – Chronic Kidney Disease – Glossary". Retrieved 2015-07-02.
- ^ Umanath, Kausik; Lewis, Julia B. (2018-06-01). "Update on Diabetic Nephropathy: Core Curriculum 2018". American Journal of Kidney Diseases (in الإنجليزية). 71 (6): 884–895. doi:10.1053/j.ajkd.2017.10.026. ISSN 0272-6386. PMID 29398179.
- ^ Koroshi A (July 2007). "Microalbuminuria, is it so important?". Hippokratia. 11 (3): 105–7. PMC 2658722. PMID 19582202.
- ^ Gross JL, de Azevedo MJ, Silveiro SP, Canani LH, Caramori ML, Zelmanovitz T (January 2005). "Diabetic nephropathy: diagnosis, prevention, and treatment". Diabetes Care. 28 (1): 164–76. doi:10.2337/diacare.28.1.164. PMID 15616252.
- ^ Jiang, Shimin; Wang, Yining; Zhang, Zheng; Dai, Peilin; Yang, Yue; Li, Wenge (September 2018). "Accuracy of hematuria for predicting non-diabetic renal disease in patients with diabetes and kidney disease: A systematic review and meta-analysis". Diabetes Research and Clinical Practice. 143: 288–300. doi:10.1016/j.diabres.2018.07.027. ISSN 0168-8227. PMID 30059756.
- ^ Fink HA, Ishani A, Taylor BC, Greer NL, MacDonald R, Rossini D, et al. (January 2012). Chronic Kidney Disease Stages 1–3: Screening, Monitoring, and Treatment [Internet]. Agency for Healthcare Research and Quality (US). PMID 22439155.
- ^ "Glomerular filtration rate: MedlinePlus Medical Encyclopedia". www.nlm.nih.gov. Retrieved 2015-07-02.
- ^ "Effects of Intensive Glucose Lowering in Type 2 Diabetes". New England Journal of Medicine. 358 (24): 2545–2559. 2008-06-12. doi:10.1056/nejmoa0802743. ISSN 0028-4793. PMC 4551392. PMID 18539917.
- ^ Bianchi, Stefano; Bigazzi, Roberto; Caiazza, Alberto; Campese, Vito M. (2003-03-01). "A controlled, prospective study of the effects of atorvastatin on proteinuria and progression of kidney disease". American Journal of Kidney Diseases (in الإنجليزية). 41 (3): 565–570. doi:10.1053/ajkd.2003.50140. ISSN 0272-6386. PMID 12612979.
- ^ DCCT/EDIC Research Group; de Boer, Ian H.; Sun, Wanjie; Cleary, Patricia A.; Lachin, John M.; Molitch, Mark E.; Steffes, Michael W.; Zinman, Bernard (2011-12-22). "Intensive diabetes therapy and glomerular filtration rate in type 1 diabetes". The New England Journal of Medicine. 365 (25): 2366–2376. doi:10.1056/NEJMoa1111732. ISSN 1533-4406. PMC 3270008. PMID 22077236.
- ^ ADVANCE Collaborative Group; Patel, A.; MacMahon, S.; Chalmers, J.; Neal, B.; Billot, L.; Woodward, M.; Marre, M.; Cooper, M.; Glasziou, P.; Grobbee, D.; Hamet, P.; Harrap, S.; Heller, S.; Liu, L.; Mancia, G.; Mogensen, C. E.; Pan, C.; Poulter, N.; Rodgers, A.; Williams, B.; Bompoint, S.; De Galan, B. E.; Joshi, R.; Travert, F. (2008-06-12). "Intensive Blood Glucose Control and Vascular Outcomes in Patients with Type 2 Diabetes" (PDF). New England Journal of Medicine. 358 (24): 2560–2572. doi:10.1056/nejmoa0802987. ISSN 0028-4793. PMID 18539916.
- ^ Duckworth, W.; Abraira, C.; Moritz, T. (April 2009). "Glucose Control and Vascular Complications in Veterans with Type 2 Diabetes". Journal of Vascular Surgery. 49 (4): 1084. doi:10.1016/j.jvs.2009.02.026. ISSN 0741-5214.
- ^ ACCORD Study Group; Cushman, W. C.; Evans, G. W.; Byington, R. P.; Goff Jr, D. C.; Grimm Jr, R. H.; Cutler, J. A.; Simons-Morton, D. G.; Basile, J. N.; Corson, M. A.; Probstfield, J. L.; Katz, L.; Peterson, K. A.; Friedewald, W. T.; Buse, J. B.; Bigger, J. T.; Gerstein, H. C.; Ismail-Beigi, F. (2010-04-29). "Effects of Intensive Blood-Pressure Control in Type 2 Diabetes Mellitus". New England Journal of Medicine. 362 (17): 1575–1585. doi:10.1056/nejmoa1001286. ISSN 0028-4793. PMC 4123215. PMID 20228401.
- ^ Ruilope, Luis (2017-04-19). Faculty Opinions recommendation of BP Control and Long-Term Risk of ESRD and Mortality.. doi:.
- ^ Townsend, Raymond (2009-01-07). Faculty Opinions recommendation of Benazepril plus amlodipine or hydrochlorothiazide for hypertension in high-risk patients.. doi:.
- ^ Lewis, Edmund J.; Hunsicker, Lawrence G.; Bain, Raymond P.; Rohde, Richard D (1993-11-11). "The Effect of Angiotensin-Converting-Enzyme Inhibition on Diabetic Nephropathy". New England Journal of Medicine. 329 (20): 1456–1462. doi:10.1056/nejm199311113292004. ISSN 0028-4793. PMID 8413456.
- ^ Fried, Linda F.; Emanuele, Nicholas; Zhang, Jane H.; Brophy, Mary; Conner, Todd A.; Duckworth, William; Leehey, David J.; McCullough, Peter A.; O'Connor, Theresa; Palevsky, Paul M.; Reilly, Robert F. (2013-11-14). "Combined Angiotensin Inhibition for the Treatment of Diabetic Nephropathy". New England Journal of Medicine. 369 (20): 1892–1903. doi:10.1056/nejmoa1303154. ISSN 0028-4793. PMID 24206457.
- ^ Brenner, Barry M.; Cooper, Mark E.; de Zeeuw, Dick; Keane, William F.; Mitch, William E.; Parving, Hans-Henrik; Remuzzi, Giuseppe; Snapinn, Steven M.; Zhang, Zhonxin; Shahinfar, Shahnaz (2001-09-20). "Effects of Losartan on Renal and Cardiovascular Outcomes in Patients with Type 2 Diabetes and Nephropathy". New England Journal of Medicine. 345 (12): 861–869. doi:10.1056/nejmoa011161. hdl:2445/122643. ISSN 0028-4793. PMID 11565518.
- ^ Khan, Kanwar Nasir M.; Burke, Allen; Stanfield, Kristina M.; Harris, Richard K.; Baron, David A. (2001-01-01). "Expression of Cyclooxygenase-2 in the Macula Densa of Human Kidney in Hypertension, Congestive Heart Failure, and Diabetic Nephropathy". Renal Failure. 23 (3–4): 321–330. doi:10.1081/JDI-100104716. ISSN 0886-022X. PMID 11499548.
- ^ Hansen, Henrik P.; Tauber-Lassen, Ellis; Jensen, Berit R.; Parving, Hans-Henrik (July 2002). "Effect of dietary protein restriction on prognosis in patients with diabetic nephropathy". Kidney International. 62 (1): 220–228. doi:10.1046/j.1523-1755.2002.00421.x. ISSN 0085-2538. PMID 12081581.
- ^ Heerspink, Hiddo J.L.; Perkins, Bruce A.; Fitchett, David H.; Husain, Mansoor; Cherney, David Z. I. (2016-09-06). "Sodium Glucose Cotransporter 2 Inhibitors in the Treatment of Diabetes Mellitus". Circulation. 134 (10): 752–772. doi:10.1161/circulationaha.116.021887. ISSN 0009-7322. PMID 27470878.
- ^ Wanner, Christoph; Inzucchi, Silvio E.; Lachin, John M.; Fitchett, David; von Eynatten, Maximilian; Mattheus, Michaela; Johansen, Odd Erik; Woerle, Hans J.; Broedl, Uli C.; Zinman, Bernard (2016-07-28). "Empagliflozin and Progression of Kidney Disease in Type 2 Diabetes". New England Journal of Medicine. 375 (4): 323–334. doi:10.1056/nejmoa1515920. ISSN 0028-4793. PMID 27299675.
- ^ Shlipak, Michael (2011-03-15). "Clinical Evidence Handbook: Diabetic Nephropathy: Preventing Progression – American Family Physician". American Family Physician. 83 (6): 732. Retrieved 2015-06-27.
{{cite journal}}: Unknown parameter|name-list-format=ignored (|name-list-style=suggested) (help) - ^ Zimmet, Paul; Alberti, K. G. M. M.; Shaw, Jonathan (December 2001). "Global and societal implications of the diabetes epidemic". Nature. 414 (6865): 782–787. Bibcode:2001Natur.414..782Z. doi:10.1038/414782a. ISSN 0028-0836. PMID 11742409.
- ^ Cameron, Adrian J; Zimmet, Paul Z; Atkins, Robert C; Shaw, Jonathan E (2007). "The Australian Diabetes, Obesity and Lifestyle Study – Profiling Diabetes and Cardiovascular Disease Risk in the Nation". European Endocrinology (2): 20. doi:10.17925/ee.2007.00.02.20. ISSN 1758-3772.
- ^ Trivedi, Hariprasad S.; Pang, Michael M.H.; Campbell, Anne; Saab, Paulette (April 2002). "Slowing the progression of chronic renal failure: Economic benefits and patients' perspectives". American Journal of Kidney Diseases. 39 (4): 721–13. doi:10.1053/ajkd.2002.31990. ISSN 0272-6386. PMID 11920337.
- ^ Disease, Ethnicity & (2018-10-17). "Correction: Ethn Dis. 2010;20:[Suppl 1]:S1-60-S1-64". Ethnicity & Disease. 28 (4): 586. doi:10.18865/ed.28.4.586. ISSN 1945-0826. PMID 30405305.
قراءات إضافية
- "Effects of renin-angiotensin system blockers on renal outcomes and all-cause mortality in patients with diabetic nephropathy: an updated meta-analysis". www.crd.york.ac.uk. Retrieved 2015-07-02.
- Gross JL, de Azevedo MJ, Silveiro SP, Canani LH, Caramori ML, Zelmanovitz T (January 2005). "Diabetic nephropathy: diagnosis, prevention, and treatment". Diabetes Care. 28 (1): 164–76. doi:10.2337/diacare.28.1.164. PMID 15616252.
- Tziomalos K, Athyros VG (2015). "Diabetic Nephropathy: New Risk Factors and Improvements in Diagnosis". The Review of Diabetic Studies. 12 (1–2): 110–8. doi:10.1900/RDS.2015.12.110. PMC 5397986. PMID 26676664.
- Kume S, Koya D, Uzu T, Maegawa H (2014). "Role of nutrient-sensing signals in the pathogenesis of diabetic nephropathy". BioMed Research International. 2014: 315494. doi:10.1155/2014/315494. PMC 4122096. PMID 25126552.
{{cite journal}}: CS1 maint: unflagged free DOI (link) - Doshi SM, Friedman AN (August 2017). "Diagnosis and Management of Type 2 Diabetic Kidney Disease". Clinical Journal of the American Society of Nephrology. 12 (8): 1366–1373. doi:10.2215/CJN.11111016. PMC 5544517. PMID 28280116.
وصلات خارجية
| Classification | |
|---|---|
| External resources |

