لين عظام
| الكساح Rickets | |
|---|---|
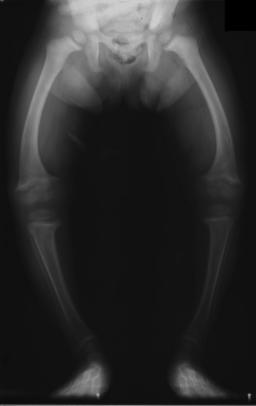 | |
| X-ray of a two-year-old with rickets, with a marked bowing of the femurs and decreased bone density | |
| النطق | |
| التخصص | Pediatrics, rheumatology |
| الأعراض | Bowed legs, stunted growth, bone pain, large forehead, trouble sleeping[1][2][3] |
| المضاعفات | Bone fractures, muscle spasms, abnormally curved spine, intellectual disability[3] |
| البداية المعتادة | الطفولة[3] |
| المسببات | Diet without enough vitamin D or calcium, too little sun exposure, exclusive breastfeeding without supplementation, celiac disease, certain genetic conditions[2][3][4] |
| الطريقة التشخيصية | Blood tests, X-rays[2] |
| التشخيص المفاضل | Fanconi syndrome, scurvy, Lowe syndrome, osteomalacia[3] |
| الوقاية | Vitamin D supplements for exclusively-breastfed babies[5] |
| العلاج | Vitamin D and calcium[2] |
| التردد | Relatively common (Middle East, Africa, Asia)[4] |
الكساح هو حالة تؤدي إلى ضعف أو رخوة العظام عند الأطفال.[2] تشمل الأعراض تقوس الساقين وتوقف النمو وآلام العظام والجبهة الكبيرة وصعوبة النوم..[2][3] قد تشمل المضاعفات كسور العظام ، وتشنجات العضلات ، والعمود الفقري المنحني بشكل غير طبيعي ، أو الإعاقة الذهنية.[2][3]
السبب الأكثر شيوعًا للكساح هو نقص فيتامين د.[2] يمكن أن ينتج هذا عن تناول نظام غذائي لا يحتوي على ما يكفي من فيتامين (د) ، والجلد الداكن ، وقلة التعرض للشمس ، والرضاعة الطبيعية بدون مكملات فيتامين (د) ، الداء الزلاقي ، وبعض الحالات الوراثية.[2][3] قد تشمل العوامل الأخرى عدم كفاية الكالسيوم أو الفوسفور[4][5] تتضمن الآلية الأساسية تكلسًا غير كافٍي لصفيحة النمو.[6] [7]يعتمد التشخيص بشكل عام على اختبارات الدم التي تكشف عن انخفاض الكالسيوم ، وانخفاض الفوسفور ، وارتفاع نسبة الفوسفاتيز القلوي مع الأشعة السينية.[2]
الوقاية للأطفال الذين يرضعون رضاعة طبيعية فقط هي مكملات فيتامين د..[5] خلاف ذلك ، يعتمد العلاج على السبب الأساسي.[2] إذا كان ذلك بسبب نقص فيتامين د ، فعادة ما يكون العلاج بفيتامين د والكالسيوم.[2] يؤدي هذا عمومًا إلى تحسينات في غضون أسابيع قليلة.[2] قد تتحسن تشوهات العظام أيضًا بمرور الوقت.[5] في بعض الأحيان قد يتم إجراء الجراحة لتصحيح تشوهات العظام..[8][3] تتطلب الأشكال الجينية للمرض عادةً علاجًا متخصصًا.[5]
يحدث الكساح بشكل شائع نسبيًا في الشرق الأوسط وإفريقيا وآسيا.[4] إنه غير شائع بشكل عام في الولايات المتحدة وأوروبا ، باستثناء بعض مجموعات الأقليات.[3][4] يبدأ في مرحلة الطفولة ، عادةً بين سن 3 و 18 شهرًا..[3][4] معدلات المرض متساوية بين الذكور والإناث.[3] تم وصف حالات ما يُعتقد أنه كساح منذ القرن الأول,[9] وكانت الحالة منتشرة في الإمبراطورية الرومانية.[10] كان المرض شائعًا في القرن العشرين.[9] تضمنت العلاجات المبكرة استخدام زيت كبد سمك القد.[9]
الأعراض والعلامات
يمكن أن تشمل علامات وأعراض الكساح إيلامًا في العظام ، وقابلية للإصابة بكسور العظام ، وخاصة كسور الغصن النضير[11] يمكن أن تظهر التشوهات المبكرة للهيكل العظمي عند الرضع مثل عظام الجمجمة الرخوة واللينة - وهي حالة تعرف باسم التابس القحفي,[12][13] وهي أول علامة على كساح . قد يكون هناك بروز في الجمجمة وإغلاق متأخر لليافوخ
.
قد يكون الأطفال الصغار قد تقوست أرجلهم وتسمكوا في الكاحلين والمعصمين;[14] قد يصاب الأطفال الأكبر سنًا بالركبتين الروحاء.[11] تقوسات العمود الفقري من جنف حدابي أو قعس قطني قد تكون موجودة. قد تتشوه عظام الحوض . يمكن أن ينتج عن حالة تعرف باسم السبجة الرخادية ناتجة عن تشكل العقيدات على المفاصل الضلعية الغضروفية . يظهر هذا على شكل نتوء مرئي في منتصف كل ضلع في خط على كل جانب من الجسم. هذا يشبه إلى حد ما المسبحة ، مما أدى إلى ظهور اسمها. قد يؤدي تشوه صدر الجؤجؤي[11] إلى وجود تلم هاريسون.
نقص كالسيوم الدم ، يمكن أن يؤدي انخفاض مستوى الكالسيوم في الدم إلى تكزز - تشنجات عضلية غير مضبوطة. يمكن أن تنشأ مشاكل الأسنان أيضًا.[11]
تميل الأشعة السينية أو التصوير الشعاعي لمريض متقدم يعاني من الكساح إلى الظهور بطريقة كلاسيكية: الأرجل المنحنية (الانحناء الخارجي لعظم الساق الطويلة) والصدر المشوه. تحدث التغييرات في الجمجمة أيضًا مما يؤدي إلى ظهور "رأس مربع" مميز يُعرف باسم "caput quadratum".[15] تستمر هذه التشوهات في سن البلوغ إذا لم يتم علاجها تشمل العواقب طويلة المدى التقوس الدائم أو تشوه العظام الطويلة والظهر المنحني[16]
الأسباب
قد يكون نقائص الأمهات سببًا لأمراض العظام الصريحة منذ ما قبل الولادة وتراجع جودة العظام بعد الولادة..[17][18] السبب الرئيسي للكساح الخلقي هو نقص فيتامين (د) في دم الأم ، والذي يشاركه الطفل.[18] يضمن فيتامين د أن تكون مستويات الفوسفات والكالسيوم في الدم كافية لتسهيل معدنة العظام.[19] قد يكون الكساح الخلقي أيضًا ناتجًا عن أمراض أخرى للأم ، بما في ذلك لين العظام الحاد ، والداء البطني غير المعالج ، وسوء الامتصاص ، وتسمم الحمل ، والولادة المبكرة.[17] يشبه الكساح عند الأطفال هشاشة العظام لدى كبار السن ، مع هشاشة العظام. تشمل رعاية ما قبل الولادة فحص مستويات الفيتامينات والتأكد من استكمال أي نقص.[20]
قد يحتاج الرضع الذين يرضعون رضاعة طبيعية فقط إلى الوقاية من الكساح عن طريق مكملات فيتامين د أو زيادة التعرض لأشعة الشمس.[21]
في البلدان المشمسة مثل نيجيريا وجنوب إفريقيا وبنغلاديش ، يوجد فيتامين د داخلي كافٍ بسبب التعرض لأشعة الشمس. ومع ذلك ، فإن المرض يحدث بين الأطفال الصغار الأكبر سنًا والأطفال في هذه البلدان ، والذي يُعزى في هذه الظروف إلى انخفاض مدخول الكالسيوم الغذائي بسبب النظام الغذائي الذي يعتمد بشكل أساسي على الحبوب.[22]
الأشخاص الأكثر عرضة للإصابة بالكساح هم:
- الرضع الذين يرضعون طبيعيا هؤلاء الذي أمهاتهم لا تتعرض لأشعة الشمس
- الرضع الذين يرضعون طبيعيا والذين لا يتعرضون لأشعة الشمس
- الأطفال الذين يرضعون رضاعة طبيعية ويتعرضون لقليل من أشعة الشمس
- المراهقون ، ولا سيما عند خضوعهم لطفرة نمو البلوغ[23]
- أي طفل لا يحتوي نظامه الغذائي على ما يكفي من فيتامين د أو الكالسيوم
يمكن أن تؤدي الأمراض التي تسبب رخوة العظام عند الرضع ، مثل نقص الفوسفاتاز أو نقص فوسفات الدم إلى الإصابة بالكساح.[24]
السترونشيوم متحالف مع الكالسيوم في العظام عند المستويات الغذائية المفرطة ، فإن السترونتيوم له تأثير مُسبب للكساح..[25]
ضوء الشمس
تسمح أشعة الشمس ، وخاصة الأشعة فوق البنفسجية ، لخلايا الجلد البشرية بتحويل فيتامين د من حالة غير نشطة إلى حالة نشطة. في غياب فيتامين د ، لا يتم امتصاص الكالسيوم الغذائي بشكل صحيح ، مما يؤدي إلى نقص كالسيوم الدم ، مما يؤدي إلى تشوهات في الهيكل العظمي والأسنان وأعراض عصبية عضلية ، مثل فرط الاستثارة. تشمل الأطعمة التي تحتوي على فيتامين (د) الزبدة والبيض وزيوت كبد السمك والسمن والحليب والعصير المدعم وفطر بورتابيلا وشيتاكي والأسماك الزيتية مثل التونة والرنجة والسلمون. يوجد شكل سائد نادر مرتبط بـ X يسمى الكساح المقاوم لفيتامين D أو نقص فوسفات الدم المرتبط بـ X..
تم الإبلاغ عن حالات في بريطانيا في السنوات الأخيرة[26] للكساح لدى أطفال من خلفيات اجتماعية عديدة ناتجة عن عدم كفاية إنتاج الجسم من فيتامين د لأن ضوء الشمس فوق البنفسجي لم يصل إلى الجلد بسبب استخدام واقي شمسي قوي أكثر من اللازم " التغطي "في ضوء الشمس ، أو عدم الخروج في الشمس. تم الإبلاغ عن حالات أخرى بين أطفال بعض المجموعات العرقية حيث تتجنب الأمهات التعرض لأشعة الشمس لأسباب دينية أو ثقافية ، مما يؤدي إلى نقص فيتامين د لدى الأمهات[27][28] ويحتاج أصحاب البشرة الداكنة إلى مزيد من ضوء الشمس للحفاظ على مستويات فيتامين د
كان الكساح من الناحية التاريخية يمثل مشكلة في لندن ، خاصة خلال الثورة الصناعية. أدى الضباب الكثيف المستمر والضباب الدخاني الصناعي الثقيل الذي يتخلل المدينة إلى حجب كميات كبيرة من ضوء الشمس لدرجة أن ما يصل إلى 80 في المائة من الأطفال في وقت واحد لديهم درجات متفاوتة من الكساح بشكل أو بآخر.[citation needed] يُعرف أحيانًا باسم "المرض الإنجليزي" في بعض اللغات الأجنبية (على سبيل المثال الألمانية: "Die englische Krankheit" ، الهولندية: "Engelse ziekte" ، المجرية: "angolkór")
اعتبارات تطورية
فرضيات الانتقاء الطبيعي لفيتامين د: ينتج الكساح غالبًا عن نقص فيتامين د 3. يُعتقد أن العلاقة بين لون جلد الإنسان وخطوط العرض ناتجة عن الاختيار الإيجابي لمستويات متفاوتة من الأشعة فوق البنفسجية الشمسية. تحتوي خطوط العرض الشمالية على اختيار للبشرة الفاتحة التي تسمح للأشعة فوق البنفسجية بإنتاج فيتامين د من 7-ديهيدروكوليسترول. على العكس من ذلك ، فإن خطوط العرض بالقرب من خط الاستواء لها اختيار للبشرة الداكنة التي يمكن أن تمنع غالبية الأشعة فوق البنفسجية للحماية من المستويات السامة لفيتامين د ، وكذلك سرطان الجلد.[29]
غالبًا ما يتم الاستشهاد بهذه الحكاية لدعم هذه الفرضية وهي أن سكان القطب الشمالي الذين يكون جلدهم أغمق نسبيًا بالنسبة لخطوط العرض الخاصة بهم ، مثل الإنويت ، لديهم نظام غذائي غني تاريخيًا بفيتامين د ، نظرًا لأن هؤلاء الأشخاص يحصلون على فيتامين د من خلال نظامهم الغذائي ، فلا يوجد قوة انتقائية إيجابية لتجميع فيتامين د من ضوء الشمس.[30]
عدم تطابق البيئة: في النهاية ، ينشأ نقص فيتامين د من عدم التوافق بين البيئة التطورية السابقة للسكان والبيئة الحالية للفرد. يزداد خطر عدم التطابق هذا مع التقدم في طرق النقل والزيادات في حجم سكان الحضر عند خطوط العرض العالية.
على غرار عدم التوافق البيئي عندما يعيش الأشخاص ذوو البشرة الداكنة في خطوط العرض العالية ، يمكن أن يحدث الكساح أيضًا في المجتمعات الدينية التي تتطلب ملابس طويلة مع أغطية للرأس وحجاب.[31] تعمل هذه الأغطية والأحجبة كحاجز لأشعة الشمس تمنع الأفراد من تصنيع فيتامين د بشكل طبيعي من الشمس..
في دراسة أجراها Mithal et al.,[32] تم قياس نقص فيتامين د في مختلف البلدان باستخدام 25-hydroxyvitamin D. 25 (OH) D هو مؤشر على نقص فيتامين D الذي يمكن قياسه بسهولة. يجب اعتبار هذه النسب المئوية على أنها مستويات نسبية من فيتامين (د) ، وليس كدليل تنبؤي لتطور الكساح
المهاجرون الآسيويون الذين يعيشون في أوروبا لديهم خطر متزايد للإصابة بنقص فيتامين د. تم العثور على نقص فيتامين د في 40٪ من المهاجرين غير الغربيين في هولندا ، وفي أكثر من 80٪ من المهاجرين الأتراك والمغاربة.
على الرغم من ارتفاع معدلات التعرض لأشعة الشمس في منطقة الشرق الأوسط ، إلا أن لديها أعلى معدلات الإصابة بالكساح في جميع أنحاء العالم.[33] يمكن تفسير ذلك من خلال التعرض المحدود لأشعة الشمس بسبب الممارسات الثقافية ونقص مكملات فيتامين د للنساء المرضعات. ما يصل إلى 70٪ و 80٪ من المراهقات في إيران والمملكة العربية السعودية ، على التوالي ، يعانين من نقص فيتامين (د). تلعب العوامل الاجتماعية والاقتصادية التي تحد من اتباع نظام غذائي غني بفيتامين د دورًا أيضًا. في الولايات المتحدة ، يختلف نقص فيتامين (د) بشكل كبير حسب العرق. بين الذكور الذين تتراوح أعمارهم بين 70 عامًا وما فوق ، كان معدل انتشار انخفاض مستويات المصل 25 (OH) D 23٪ للبيض غير اللاتينيين ، و 45٪ للأمريكيين المكسيكيين ، و 58٪ لغير السود من أصل إسباني. بين النساء ، كان الانتشار 28.5 ٪ و 55 ٪ و 68 ٪ على التوالي.
نظرت مراجعة منهجية نُشرت في مكتبة كوكرين إلى الأطفال حتى سن ثلاث سنوات في تركيا والصين ووجدت أن هناك ارتباطًا مفيدًا بين فيتامين د والكساح. في تركيا ، كان لدى الأطفال الذين يحصلون على فيتامين (د) فرصة بنسبة 4 ٪ فقط للإصابة بالكساح مقارنة بالأطفال الذين لم يتلقوا أي تدخل طبي. في الصين ، ارتبط مزيج من فيتامين د والكالسيوم والاستشارات الغذائية بانخفاض خطر الإصابة بالكساح.[34]
مع وضع هذا المنظور التطوري في الاعتبار ، يمكن للوالدين استكمال مدخولهم الغذائي بمشروبات معززة بفيتامين (د) إذا شعروا أن طفلهم معرض لخطر نقص فيتامين (د).[35]
التشخيص
يمكن تشخيص الكساح بمساعدة:
- تحاليل الدم:[36]
- مصل الكالسيوم قد يظهر مستويات منخفضة من الكالسيوم، مصل الفوسفور قد يكون منخفض، ومصل الفوسفاتيز القلوي قد يكون عالي من العظام أو تغيرات في شكل أو هيكل العظام. يمكن أن يظهر هذا تضخم الأطراف والمفاصل.
- يمكن إجراء فحص كثافة العظام.[36]
- يظهر التصوير الشعاعي عادة اتساع مناطق التكلس المؤقت للكراديس الثانوية للعظم غير المعدني. عادة ما تظهر التجلف ، والابلاء ، والتفلطح في الكراديس مع النمو وتحمل الوزن المستمر.[37] تُرى هذه التغييرات في الغالب في مواقع النمو السريع ، بما في ذلك عظم العضد القريب ، والزند البعيد ، وعظم الفخذ البعيدة وكل من الظنبوب الداني والبعيدة. لذلك ، يمكن إجراء مسح للهيكل العظمي للكساح باستخدام الصور الشعاعية الأمامية الخلفية للركبتين والمعصمين والكاحلين.[37]
الأنواع
- الكساح المرتبط بفيتامين د[38]
- نقص فيتامين د
- الكساح المعتمد على فيتامين د (VDDR)[39]
- النوع الأول: قصور في الحركة
- VDDR1A: نقص 25 هيدروكسي فيتامين D3 1-ألفا هيدروكسيلاز
- VDDR1B: نقص سيتوكروم2R1
- النوع 2: مقاومة الكالسيتريول
- VDDR2A: طفرة في مستقبلات الكالسيتريول
- VDDR2B: بروتين نووي نووي غير معروف يتداخل مع تحويل الإشارة
- النوع 3: التعطيل المفرط (طفرة سيتوكروم3A4 ، سائدة)
- النوع الأول: قصور في الحركة
- الكساح المرتبط بنقص كالسيوم الدم
- نقص كالسيوم الدم
- القصور الكلوي المزمن (CKD-BMD)
- الكساح المرتبط بنقص فوسفات الدم
- خلقي
- الكساح المقاوم لفيتامين د[38]
- الكساح الصبغي الجسدي السائد الناقص الفوسفاتي (ADHR)
- الكساح الصبغي الجسدي متنحي بنقص فسفات الدم (ARHR)[40]
- نقص فوسفات الدم (عادةً ما يكون ثانويًا لسوء الامتصاص)
- متلازمة فانكوني
- خلقي
- ثانوي لأمراض أخرى
- لين العظام الناجم عن الورم
- متلازمة ماكيون أولبرايت
- متلازمة وحمة البشرة
- مرض دنت
اختلاف التشخيص
قد يحاكي خلل التنسج العظمي الغضروفي المعروف أيضًا باسم أمراض العظام الوراثية الصورة السريرية للكساح فيما يتعلق بسمات تشوهات العظام.[41] تعد الصورة الإشعاعية والنتائج المعملية للكالسيوم والفوسفات والفوسفاتيز القلوي في الدم عوامل تمايز مهمة. يعد داء بلونت تشخيصًا تفاضليًا مهمًا لأنه يتسبب في تشوهات الركبة بطريقة مشابهة للكساح مثل الساقين المقوسة أو الركبة الفحجاء. يمكن أن يعاني الأطفال المصابون بالكساح من كسور في العظام. هذا يؤدي في بعض الأحيان إلى ادعاءات إساءة معاملة الأطفال. يبدو أن هذه المشكلة أكثر شيوعًا عند الرضاعة فقط من الأمهات السود ، في الشتاء في المناخات المعتدلة ، الذين يعانون من سوء التغذية وعدم وجود مكملات فيتامين د..[42] ينتج الأشخاص ذوو البشرة الداكنة كمية أقل من فيتامين (د) من الأشخاص ذوي البشرة الفاتحة ، لنفس كمية ضوء الشمس.[43]
العلاج
العلاج الأكثر شيوعًا للكساح هو استخدام فيتامين د..[44]ومع ذلك ، هناك حاجة إلى جراحة العظام في بعض الأحيان.[8]
النظام الغذائي وضوء الشمس
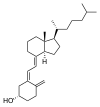

يشمل العلاج زيادة المدخول الغذائي من الكالسيوم والفوسفات وفيتامين د. التعرض للأشعة فوق البنفسجية ب (يمكن الحصول عليها بسهولة عندما تكون الشمس في أعلى درجاتها في السماء) وزيت كبد سمك القد وزيت كبد الهلبوت والفيوستيرول كلها مصادر لفيتامين د.
كمية كافية من الأشعة فوق البنفسجية ب في ضوء الشمس كل يوم وإمدادات كافية من الكالسيوم والفوسفور في النظام الغذائي يمكن أن يمنع الكساح. يحتاج الأشخاص ذوو البشرة الداكنة إلى التعرض لفترة أطول للأشعة فوق البنفسجية . ثبت أن استبدال فيتامين د يصحح الكساح باستخدام طرق العلاج بالأشعة فوق البنفسجية والأدوية.[45]
التوصيات هي 400 وحدة دولية (IU) من فيتامين د يوميًا للرضع والأطفال. يتعرض الأطفال الذين لا يحصلون على كميات كافية من فيتامين (د) لخطر متزايد للإصابة بالكساح. فيتامين د ضروري للسماح للجسم بامتصاص الكالسيوم لاستخدامه في تكلس العظام السليم وصيانتها.
المكملات الغذائية
يمكن أيضًا تحقيق مستويات كافية من فيتامين د من خلال المكملات الغذائية و / أو التعرض لأشعة الشمس. فيتامين د 3 ( كولـِكالسيفـِرول ) هو الشكل المفضل لأنه يتم امتصاصه بسهولة أكبر من فيتامين د 2 . يوصي معظم أطباء الجلد بمكملات فيتامين د كبديل للتعرض غير المحمي للأشعة فوق البنفسجية بسبب زيادة خطر الإصابة بسرطان الجلد المرتبط بالتعرض للشمس. يبلغ الإنتاج الداخلي مع تعرض الجسم بالكامل لأشعة الشمس حوالي 250 ميكروغرام (10000 وحدة دولية) في اليوم.[46]
وفقًا للأكاديمية الأمريكية لطب الأطفال (AAP) ، قد يحتاج جميع الأطفال ، بمن فيهم أولئك الذين يرضعون رضاعة طبيعية حصرية ، إلى مكملات فيتامين د حتى يبدأوا في شرب ما لا يقل عن 17 US fluid ounce (500 ml) من الحليب المدعم بفيتامين د أو الحليب الاصطناعي في اليوم.[47]
الجراحة
أحيانا هناك حاجة لعملية جراحية لتصحيح تشوهات شديدة ومستمرة في الأطراف السفلية، وخصوصا حول الركبتين وهي ركبة فحجاء و ركبة روحاء . يمكن إجراء التصحيح الجراحي لتشوهات الكساح من خلال قطع العظم أو جراحة النمو الموجهة. حلت جراحة النمو الموجهة تقريبًا محل استخدام قطع العظم التصحيحي. النتائج الوظيفية لجراحة النمو الموجهة للأطفال المصابين بالكساح مرضية. بينما يعمل قطع العظم من خلال التصحيح الحاد / الفوري لتشوه الأطراف ، يعمل النمو الموجه من خلال التصحيح التدريجي.[8]
علم الأوبئة
في البلدان المتقدمة ، يعد الكساح مرضًا نادرًا[48] (نسبة حدوثه أقل من 1 في 200000). في الآونة الأخيرة ، تم الإبلاغ عن حالات كساح الأطفال بين الأطفال الذين لا يتغذون بما يكفي من فيتامين د.[49]
في 2013/2014 كان هناك أقل من 700 حالة في إنجلترا.[50] في عام 2019 ، قيل إن عدد الحالات التي تم إدخالها إلى المستشفى هو الأعلى منذ 50 عامًا..[51]
يحدث الكساح بشكل شائع نسبيًا في الشرق الأوسط وإفريقيا وآسيا.[4]
التاريخ
أفاد الطبيب اليوناني سورانوس الأفسسي ، وهو أحد الممثلين الرئيسيين لمدرسة الطب الميثودية الذي مارس في الإسكندرية وبعد ذلك في روما ، عن حدوث تشوه في عظام الرضع في القرنين الأول والثاني بعد الميلاد. لم يتم تعريف الكساح على أنه حالة طبية محددة حتى عام 1645 ، عندما قدم الطبيب الإنجليزي دانيال ويسلر أول وصف معروف للمرض. في عام 1650 تم نشر رسالة عن الكساح من قبل فرانسيس جليسون ، وهو طبيب في كلية كايوس بكامبريدج,[52] الذي قال إنها ظهرت لأول مرة قبل حوالي 30 عامًا في مقاطعتي دورست وسومرست.[53] في عام 1857 ، اقترح جون سنو أن الكساح ، الذي انتشر بعد ذلك في بريطانيا ، كان سببه غش خبز الخبازين بالشبة.[54] أظهر طبيب الأطفال الألماني كورت هولدشينسكي بنجاح في شتاء 1918-1919 كيف يمكن معالجة الكساح بمصابيح الأشعة فوق البنفسجية .تم تحديد دور النظام الغذائي في تطوير الكساح [55][56] بواسطة إدوارد ميلانبي بين عامي 1918 و 1920.[57] في عام 1923 ، أوضح الطبيب الأمريكي هاري ستينبوك أن الإشعاع بالأشعة فوق البنفسجية يزيد من محتوى فيتامين د في الأطعمة والمواد العضوية الأخرى. تم استخدام تقنية Steenbock للإشعاع للمواد الغذائية ، ولكن الأكثر تميزًا للحليب. بحلول عام 1945 ، تم القضاء على الكساح بالكامل في الولايات المتحدة.
انظر أيضاً
المصادر
- ^ Elder, CJ; Bishop, NJ (10 May 2014). "Rickets". Lancet. 383 (9929): 1665–1676. doi:10.1016/S0140-6736(13)61650-5. PMID 24412049. S2CID 208788707.
- ^ أ ب ت ث ج ح خ د ذ ر ز س ش "Rickets". Genetic and Rare Diseases Information Center (GARD) – an NCATS Program (in الإنجليزية). 2013. Retrieved 19 December 2017.
- ^ أ ب ت ث ج ح خ د ذ ر ز س "Rickets, Vitamin D Deficiency". NORD (National Organization for Rare Disorders). 2005. Retrieved 19 December 2017.
- ^ أ ب ت ث ج ح خ Creo, AL; Thacher, TD; Pettifor, JM; Strand, MA; Fischer, PR (May 2017). "Nutritional rickets around the world: an update". Paediatrics and International Child Health. 37 (2): 84–98. doi:10.1080/20469047.2016.1248170. PMID 27922335. S2CID 6146424.
- ^ أ ب ت ث ج "Rickets - OrthoInfo - AAOS". September 2010. Retrieved 19 December 2017.
- ^ Florin, Todd; MD, Stephen Ludwig; Aronson, Paul L.; Werner, Heidi C. (2011). Netter's Pediatrics E-Book (in الإنجليزية). Elsevier Health Sciences. p. 430. ISBN 978-1455710645.
- ^
{{cite book}}: Empty citation (help) - ^ أ ب ت EL-Sobky, TA; Samir, S; Baraka, MM; Fayyad, TA; Mahran, MA; Aly, AS; Amen, J; Mahmoud, S (1 January 2020). "Growth modulation for knee coronal plane deformities in children with nutritional rickets: A prospective series with treatment algorithm". JAAOS: Global Research and Reviews. 4 (1). doi:10.5435/JAAOSGlobal-D-19-00009. PMID 32159063.
- ^ أ ب ت Rajakumar, K (August 2003). "Vitamin D, cod-liver oil, sunlight, and rickets: a historical perspective". Pediatrics. 112 (2): e132–5. doi:10.1542/peds.112.2.e132. PMID 12897318.
- ^ Brown, Mark (2018-08-19). "Evidence in the bones reveals rickets in Roman times". the Guardian (in الإنجليزية). Retrieved 2018-08-20.
- ^ أ ب ت ث Medical News – Symptoms of Rickets
- ^ Harvey, Nicholas C.; Holroyd, Christopher; Ntani, Georgia; Javaid, Kassim; Cooper, Philip; Moon, Rebecca; Cole, Zoe; Tinati, Tannaze; Godfrey, Keith; Dennison, Elaine; Bishop, Nicholas J.; Baird, Janis; Cooper, Cyrus (2014). "Vitamin D supplementation in pregnancy: a systematic review". Health Technology Assessment (Winchester, England). 18 (45): 1–190. doi:10.3310/hta18450. ISSN 2046-4924. PMC 4124722. PMID 25025896.
- ^ Prentice, Ann (July 2013). "Nutritional rickets around the world". The Journal of Steroid Biochemistry and Molecular Biology. 136: 201–206. doi:10.1016/j.jsbmb.2012.11.018. PMID 23220549. S2CID 19944113.
- ^ Mayo Clinic – Signs and Symptoms of Rickets
- ^ "caput quadratum". TheFreeDictionary.com.
- ^ Pharmacologyonline. "Rickets and its Management: A Review" (PDF). Retrieved 2 June 2012.
- ^ أ ب Elidrissy AT (2016). "The Return of Congenital Rickets, Are We Missing Occult Cases?". Calcif Tissue Int (Review). 99 (3): 227–36. doi:10.1007/s00223-016-0146-2. PMID 27245342. S2CID 14727399.
- ^ أ ب Paterson CR, Ayoub D (2015). "Congenital rickets due to vitamin D deficiency in the mothers". Clin Nutr (Review). 34 (5): 793–8. doi:10.1016/j.clnu.2014.12.006. PMID 25552383.
- ^ "Office of Dietary Supplements - Vitamin D".
- ^ "Pregnancy and prenatal vitamins".
- ^ Balasubramanian S, Ganesh R (2008). "Vitamin D deficiency in exclusively breast-fed infants". The Indian Journal of Medical Research (Review). 127 (3): 250–5. PMID 18497439.
- ^ Pettifor JM (2004). "Nutritional rickets: deficiency of vitamin D, calcium, or both?". The American Journal of Clinical Nutrition (Review). 80 (6 Suppl): 1725S–9S. doi:10.1093/ajcn/80.6.1725S. PMID 15585795.
- ^ Glorieux FH, Pettifor JM (2014). "Vitamin D/dietary calcium deficiency rickets and pseudo-vitamin D deficiency rickets". BoneKEy Reports (Review). 3: 524. doi:10.1038/bonekey.2014.19. PMC 4015456. PMID 24818008.
- ^ "Hypophosphatasia: Signs and Symptoms". Hypophosphatasia.com. Retrieved 10 September 2014.
- ^ Pors Nielsen, S. (2004). "The biological role of strontium". Bone. 35 (3): 583–588. doi:10.1016/j.bone.2004.04.026. PMID 15336592.
- ^ Daily Telegraph, page 4, Wednesday 19 January 2011
- ^ Rise in rickets linked to ethnic groups that shun the sun The Independent, published 2011-07-25, accessed 2011-07-251
- ^ Doctors fear rickets resurgence BBC, published 2007-12-28, accessed 2011-07-25
- ^ Loomis, W.G. (August 1967). "Skin-pigment regulation of vitamin-D biosynthesis in man". Science. 157 (3788): 501–6. doi:10.1126/science.157.3788.501. PMID 6028915. S2CID 41681581.
- ^ Barr, Sharma; Macdonald H.M., Sheehy T., Novotny R., Corriveau A. (August 2011). "Vitamin D deficiency and disease risk among aboriginal Arctic populations". Nutritional Review. 69 (8): 468–478. doi:10.1111/j.1753-4887.2011.00406.x. PMID 21790613.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ^ Bachrach, S.; Fisher J., Parks J.S. (1979). "An outbreak of vitamin D deficiency rickets in a susceptible population". Pediatrics Volume. 64 (6): 871–877. PMID 574626.
- ^ Mithal, A.; Wahl D.A., Bonjour J.P., Burckhardt T., Dawson-Hughes B., Eisman J.A., El-Hajj Fuleihan G., Josse R.G., Lips P., Morales-Torres J. (19 June 2009). "Global vitamin D status and determinants of hypovitaminosis D" (PDF). Osteoporosis International. 20 (11): 1807–1820. doi:10.1007/s00198-009-0954-6. PMID 19543765. S2CID 52858668.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ^ THE MIDDLE EAST & AFRICA REGIONAL AUDIT, Executive Summary, Epidemiology, costs & burden of osteoporosis in 2011, The International Osteoporosis Foundation, www.iofbonehealth.org, retrieved 6 April 2017
- ^ Lerch, C; Meissner, T (17 October 2007). "Interventions for the prevention of nutritional rickets in term born children". The Cochrane Database of Systematic Reviews (4): CD006164. doi:10.1002/14651858.CD006164.pub2. PMID 17943890.
- ^ Weisberg, P.; Scanlon K.S., Ruowei L., Cogswell M.E. (2004). "Nutritional rickets among children in the United States: review of cases reported between 1986 and 2003". The American Journal of Clinical Nutrition. 80 (6): 1697S–1705S. doi:10.1093/ajcn/80.6.1697S. PMID 15585790.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ^ أ ب NHS Choice - Rickets Diagnoses
- ^ أ ب Cheema, Jugesh I.; Grissom, Leslie E.; Harcke, H. Theodore (2003). "Radiographic Characteristics of Lower-Extremity Bowing in Children". RadioGraphics. 23 (4): 871–880. doi:10.1148/rg.234025149. ISSN 0271-5333. PMID 12853662.
- ^ أ ب Rickets: Not a Disease of the Past
- ^ Levine, MA (2020). "Diagnosis and Management of Vitamin D Dependent Rickets". Frontiers in pediatrics. 8: 315. doi:10.3389/fped.2020.00315. PMC 7303887. PMID 32596195.
{{cite journal}}: CS1 maint: unflagged free DOI (link) - ^ Levy-Litan V, Hershkovitz E, Avizov L, Leventhal N, Bercovich D, Chalifa-Caspi V, Manor E, Buriakovsky S, Hadad Y, Goding J, Parvari R (2010). "Autosomal-recessive hypophosphatemic rickets is associated with an inactivation mutation in the ENPP1 gene". Am J Hum Genet. 86 (2): 273–8. doi:10.1016/j.ajhg.2010.01.010. PMC 2820183. PMID 20137772.
- ^ EL-Sobky, TA; Shawky, RM; Sakr, HM; Elsayed, SM; Elsayed, NS; Ragheb, SG; Gamal, R (15 November 2017). "A systematized approach to radiographic assessment of commonly seen genetic bone diseases in children: A pictorial review". J Musculoskelet Surg Res. 1 (2): 25. doi:10.4103/jmsr.jmsr_28_17. S2CID 79825711.
{{cite journal}}: CS1 maint: unflagged free DOI (link) - ^ Keller, Kathy A.; Barnes, Patrick D. (22 September 2008). "Rickets vs. abuse: a national and international epidemic" (PDF). Pediatric Radiology. 38 (11): 1210–1216. doi:10.1007/s00247-008-1001-z. PMID 18810424. S2CID 5848331.
- ^ Live Strong. "CDark Skin Color & Vitamin D". Retrieved 2 June 2012.
- ^ Meschino Health. "Complete Guide to Vitamin D". Retrieved 2 June 2012.
- ^ Rajakumar, Kumaravel (1 August 2003). "Vitamin D, Cod-Liver Oil, Sunlight, and Rickets: A Historical Perspective". Pediatrics. 112 (2): e132–e135. doi:10.1542/peds.112.2.e132. PMID 12897318. Retrieved 14 July 2011.
- ^ Vieth R (May 1999). "Vitamin D supplementation, 25-hydroxyvitamin D concentrations, and safety". The American Journal of Clinical Nutrition. 69 (5): 842–56. doi:10.1093/ajcn/69.5.842. PMID 10232622.
- ^ Gartner LM, Greer FR (April 2003). "Prevention of rickets and vitamin D deficiency: new guidelines for vitamin D intake". Pediatrics. 111 (4 Pt 1): 908–10. doi:10.1542/peds.111.4.908. PMID 12671133.
- ^ National Health Service of England > Rickets Last reviewed: 28 January 2010
- ^ "Children who drink non-cow's milk are twice as likely to have low vitamin D".
- ^ "Rickets and osteomalacia". nhs.uk. Retrieved 24 December 2017.
- ^ "How going hungry affects children for their whole lives". Independent. 17 May 2019. Retrieved 4 June 2019.
- ^ Claerr, Jennifer (February 6, 2008). "The History of Rickets, Scurvy and Other Nutritional Deficiencies". An Interesting Treatise on Human Stupidity. Yahoo! Voices. Archived from the original on 2014-07-02.
URL references
- ^ Gibbs D (1994). "Rickets and the crippled child: an historical perspective". Journal of the Royal Society of Medicine. 87 (12): 729–32. PMC 1294978. PMID 7503834.
- ^ Dunnigan M (2003). "Commentary: John Snow and alum-induced rickets from adulterated London bread: an overlooked contribution to metabolic bone disease". International Journal of Epidemiology. 32 (3): 340–1. doi:10.1093/ije/dyg160. PMID 12777415.
- ^ Pileggi VJ, De Luca HF, Steenbock H (September 1955). "The role of vitamin D and intestinal phytase in the prevention of rickets in rats on cereal diets". Archives of Biochemistry and Biophysics. 58 (1): 194–204. doi:10.1016/0003-9861(55)90106-5. PMID 13259690.
- ^ Ford JA, Colhoun EM, McIntosh WB, Dunnigan MG (1972). "Biochemical Response of Late Rickets and Osteomalacia to a Chupatty-free Diet". British Medical Journal. 3 (5824): 446–7. doi:10.1136/bmj.3.5824.446. PMC 1786011. PMID 5069221.
- ^ Rajakumar K (2003). "Vitamin D, cod-liver oil, sunlight, and rickets: a historical perspective" (PDF). Pediatrics. 112 (2): e132–5. doi:10.1542/peds.112.2.e132. PMID 12897318.
وصلات خارجية
| Classification | |
|---|---|
| External resources |