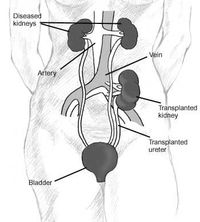
زراعة الكلى
زراعة الكلى: هي عملية نقل كلية سليمة من شخص سليم إلى جسم شخص يعاني من نقص في وظيفة الكلية أو فشلها التام (الفشل الكلوي).
يتمثل الدور الرئيسي للكلى في تصفية الفضلات من الدم وتحويلها إلى سائل، فإذا فقدت الكلية هذه القدرة، يؤدي ذلك الى تراكم الفضلات، والتي من المحتمل أن تكون مهددة للحياة.
ويعد فقدان وظائف الكلى، المعروف بمرض الكلى المزمن أو الفشل الكلوي هو السبب الأكثر شيوعًا للحاجة إلى زراعة الكلى.
ومن الممكن تكرار وظائف الكلى جزئيًا باستخدام تقنية تصفية الدم المعروفة بالغسيل الكلوي، الا أن ذلك غير مريح ويستغرق وقتًا طويلاً، لذا فإن زراعة الكلية هي العلاج الأمثل للفشل الكلوي كلما أمكن ذلك.
تأريخ زراعة الكلى
بدأت الفترة الحديثة للزرع في وقت متأخر من الخمسينيات، ولكن هناك فترتان سابقتان من الاهتمام في المجال السريري، وكانت عمليات الزرع التجريبي في أوائل الخمسينيات من القرن الماضي والعقدين الأولين من القرن العشرين.
فقد شهد العام 1902 نجاح عملية زراعة أول كلى تجريبية Expermental Kidney transplant، وتوالت بعدها الانجازات والنجاحات في هذا المجال، وكما يلي:
- 1906: زراعة أول كلى بشريةغيروية (كلية من متبرع من غير جنس المستقبل - طعم أجنبي)، مثلا: من الحيوان الى الانسان.
- 1933: زراعة أول كلى بشرية خيفية (المتبرع والمستقبل غير متطابقين وراثيا، ولكن من نفس النوع)، مثلا: من انسان الى انسان آخر.
- 1950: احياء زراعة الكلى التجريبية.
- 1950- 1953: زراعة كلية بشرية بطريقة الطعم الخيفي (من انسان الى آخر)، دون استخدام المثبطات المناعية في باريس وبوسطن.* 1953: أولى عملية زرع كلوي من متبرع حي ذو صلة قرابة بالمستقبل في باريس.
- 1954: أولى عملية زرع كلوي بين توأمين متطابقين في بوسطن.
- 1958: تم وصف مستضدات الكريات البشرية البيضاء (leukocyte antige (MAC لأول مرة.
- 1959 - 1962:استخدام العلاج الاشعاعي كمثبط مناعي بعد عملية زراعة الكلى في باريس وبوسطن.
- 1960: اثبات فعالية دواء مركابتوبورين (6-MP) في نجاح عمليات زراعة الكلى لدى الكلاب.
- 1960: اطالة عمر عملية الزرع الكلوي لدى المرضى المستقبلين باستخدام العلاج الاشعاعي و دواء مركابتوبورين (6-MP).
- 1960: استخدام التطابق النسيجي لأول مرة في تحديد المتبرع (الواهب) والمستقبل (المستلم).
- 1962: ادراك أن التطابق النسيجي الايجابي يؤدي الى الرفض الحاد للطعم.
- 1966: انشاء منظمة Eurotransplant وهي منظمة دولية غير هادفة للربح مسؤولة عن تشجيع وتنسيق عمليات زرع الأعضاء في النمسا وبلجيكا وكرواتيا وألمانيا وهنغاريا ولوكسمبورغ وهولندا وسلوفينيا.
- 1967: تطوير عملية حفظ الكلى.
- 1973: وصف تأثير عملية نقل الدم.
- 1978: أول استخدام سريري لدواء السايكلوسبورين.
- 1978: تطبيق تطابق مستضد الكريات البشرية البيضاء HLA-DR في عملية زراعة الكلى.
- 1987: ظهور نوع جديد من مثبطات المناعة (تاكروليمس).
- 1997: دراسة استراتيجية الخنازير المعدلة وراثيا.
- 2010: اجراء عملية راعة الكلى ناظوريا.
- 2021: نجاح أولى عملية زرع كلية خنزير في جسم انسان في أمريكا.
التجارب المبكرة
تطورت فكرة زراعة الأعضاء وازداد الاهتمام بها كنتيجة لتطور المهارات والتجارب السريرية والجراحية في النصف الأول من القرن العشرين، واهتمالعديد من الجراحين بتقنيات جراحة الأوعية الدموية كجزء من إلمامهم الواسع بالتقدم في جميع الجوانب الجراحة. وعلى الرغم من تعقيد طريقة الدعامات في خياطة الأوعية الدموية، كان هناك اهتمام واسع النطاق بزراعة الأعضاء في أوروبا. وقد شاركت العديد من المراكز الطبية والجراحية في الدراسات والمحاولات التي أجريت لدعم وتنفيذ فكرة زراعة الأعضاء ولا سيما فيينا، بوخارست ،وليون.وفي العام 1902، تم الاعلان عن نجاح أول عملية تجريبية لزراعة الأعضاء قام بها الجراح الألماني ايميريخ أولمان في معهد فيينا لعلم وظائف الأعضاء، وكان أولمان قد درس تحت اشراف ادوارد آلبرت قبل انتقاله الى مدرسة فيينا الطبية، وتقلده منصب كبير الجراحين هناك. وقد أوضحت مقالة أولمان حول زراعة الأعضاء بأنه تمكن من نقل كلية كلب ذاتيا من موضعها التشريحي الطبيعي وربطها بالأوعية الدموية في منطقة العنق، ونتج عن ذلك تدفق القليل من البول. وقد قام أولمان بتقديم ذلك الحيوان الى جمعية فيينا الطبية في الأول من آذار/ مارس في العام 1902، وتسبب ذلك في اثارة جدالا واسعا. وفي العام ذاته، قام طبيب نمساوي آخر آلفريد فون دي كاستيلو (الذي كان يعمل في العيادة الطبية الثانية في فيينا) بعملية زرع كلوي من كلب الى كلب آخر في معهد علم الأمراض التجريبي. وكان كل من أولمان ودي كاستيلو قد اعتمدا طريقة بيرس (payr's method) في تجربتيهما. لاحقا في العام 1902، أجرى أولمان عملية رع كلية من كلب الى ماعز، لكنه تفاجىء بالنتيجة، حيث تدفقت كمية قليلة من البول لفترة محدودة. ولم يستمر كل من أولمان وفون دي كاستيلو بتجاربهما في هذا المجال، فقد انصرف دي كاستيلو لدراسة فصائل الدم، بينما اهتم أولمان بجراحة الأمعاء والقناة الصفراوية بشكل حصري.
في ليون، كان للقسم الذي يرأسه ماثيو جبولي (1860- 1913) تأثيرا كبيرا، فقد عمل مساعدوه في مختبرات أبحاثه (كاريل، وبرياو، وفيلارد) على تحسين طرق خياطة الأوعية الدموية. وقد تمكن كاريل من اكتشاف الطريقة الحديثة لخياطة الأوعية الدموية، وغادر بعدها الى الولايات المتحدةالأمريكية، وعمل خلال العشرة سنوات التالية اقتصرت تجاربه ودراسته بشكل حصري على نقل وزراعة الأعضاء، ونجح في اجراء عمليات زراعة الكلى لدى القطط والكلاب. كما أثبت - على عكس الرأي السائد آنذاك - فشل الزرع الخيفي بعد فترة وجيزة من الزرع.
المصادر
هناك مصدران رئيسيان للحصول على الكلى لزرعها:
1- إنسان حي سليم:
يتبرع بإحدى كليتيه لإنسان يمت له بصلة القرابة. و يشترط في هذه الحالة وجود توافق كاف بين أنسجة المتبرع و أنسجة المريض,و يتم اختبار ذلك بمجموعة من التحاليل بالغة الدقة تشمل زرع الخلايا الدموية البيضاء في أطباق خاصة و جو معين للتعرف على مدى إمكانية تعايشها كما تشمل اختبار مصل المريض لوجود أجسام مضادة ضد خلايا المتبرع نتيجة لتعرض سابق لنفس الأنتيجينات لسبب أو آخر (كنقل الدم مثلا)
كما يختبر المتبرع لاحتمال وجود فيروسات مثل تلك التي تسبب الالتهاب الكبدي أو الايدز أو غيرها , تحسبا لاحتمال انتقال هذه الفيروسات من المتبرع الى المريض , خاصة أن مناعة الأخير ستثبط بالعقاقير المختلفة بعد اجراء عملية الزرع مما يضعف من قدرته على مقاومة مثل هذه الفيروسات.
و لكن الأهم هو التأكيد من أن المتبرع يتحمل التخدير و الجراحة و استئصال احدى كليتيه. و يتم ذلك بفحوص دقيقة للغاية تشمل تحاليل معملية , و تصويرا بالأشعة و بالموجات الصوتية و النظائر المشعة و غيرها. كما يتم التأكد من أهليته للتبرع من النواحي العقلية و القانونية.
و قد ثبت من متابعة الآلاف من المتبرعين لعشرات السنين أن استئصال الكلى لا يؤدي الى أي مضاعفات بعيدة المدى , اللهم الا زيادة ضئيلة في احتمال الاصابة بارتفاع ضغط الدم عن المعدلات الطبيعية , و ذلك بعد حوالي 20 سنة من استئصال الكلى.
و لا يؤدي التبرع بالكلى الى أية قيود على أسلوب الحياة أو المجهود العضلي أو القدرة الجنسية أو القدرة على الانجاب أو التغذية أو غيرها. فالمتبرع يصبح شخصا طبيعيا تماما مدى حياته , بالاضافة الى تمتعه باحترام الجميع و اعجابهم و اعتزازهم بشجاعته , و انسانيته , و مساهمته الرائعة في انقاذ حياة انسان آخر.
و رغم أن صلة الدم تزيد من فرصة تجانس فصائل الأنسجة , الا أن هذا التجانس ممكن بين الأغراب , و كثيرا ما يوجد التركيب الجيني المناسب في متبرع لا يمت للمريض بأي صلة. و في هذه الحالة يمكن نقل الكلى بنفس مستوى النجاح. الا أن هذا الأمر يثير مشكلة الدوافع. فدوافع القريب عادة واضحة - الانسانية المتلقة - و لكن دوافع الغريب قد تشمل أشياء أخرى كالمال أو الوظيفة أو النفوذ أو غيرها. و هذه أمور تثير جدلا حادا بين الأطباء و رجال الدين و الاجتماع و القانون , لا مجال للدخول فيه.
2- إنسان حديث الوفاة:
انطلاقا من أن وجود تشابه بين أنسجة مريض و غريب عنه هو أمر وارد في الحياة , يمكن الحصول على كلى - أو أي عضو آخر في حقيقة الأمر - من شخص معين بعد وفاته بفترة قصيرة و نقلها للمريض. و باتساع نطاق الاتصلات و استخدام أجهزة الكميوتر , أصبح من الممكن التعرف على نسيج المتوفي و اختيار أنسب المرضى من قائمة الانتظار , و اجراء العملية فعلا خلال عدة ساعات.
و نتيجة للتطور المبهر في العلوم الفسيولوجية, أمكن ابتكار الطرق التي تحافظ على الأنسجة بعد الوفاة باستعمال محاليل خاصة تحت درجات حرارة منخفضة, و لعدة أيام كاملة, الأمر الذي يتيح التريث في اختيار أنسب المرضى و ان كانوا على مسافات بعيدة , ضمانا لنجاح العملية على المدى الطويل, مما يعني حسن استثمار الأعضاء المتاحة من حديثي الوفاة.
هذا هو ما يطلق عليه لفظ "بنك الكلى", الذي هو في حقيقة الأمر بنكاً للمعلومات , تتوافر فيه بيانات كافية عن الأعضاء المتاحة من حديثي الوفاة, وليس بالضرورة الأعضاء نفسها التي عادة ما تحفظ في أماكن استئصالها الى حين ارسالها الى أماكن زرعها مباشرة. و هكذا يتاح للمريض تسجيل اسمه و عنوانه و نوعية أنسجته في "بنك الأعضاء الآدمية" , بحيث يتم ابلاغه بفور العثور على الكلى أو الكبد أو القلب المناسب من شخص حديث الوفاة. و في هذه الحالة يطلب من المريض التوجه فورا الى مستشفى معين مستعد لاستقباله , كما يتم ارسال العضو المقرر زرعه الى نفس المستشفى في الوقت المناسب. وفي نفس الوقت تعد غرفة العمليات , ويستدعى طاقم زرع الأعضاء, ويتم اجراء العملية.
و بطبيعة الحال يتم اجراء التحاليل الفيروسية المشار اليها سالفا للتأكد من عدم نقل العدوى من المتوفي الى المريض, ولكن هذه التحاليل تمثل نسبة ضئيلة جدا مما يجرى للمتبرع الحي للاطمئنان على صلاحيته الصحية, و هكذا يتم توفير كثير من الجهد و المال.
كما أن نقل الكلى من حديثي الوفاة يتيح فرصا أكثر بعشرات المرات لمرضى الفشل الكلوي. فالموت حق على الجميع, و فرصة الحصول على كلى من متوفي تفوق كثيرا فرصة تبرع قريب من نفس نوعية الأنسجة, كما أن الأعضاء التي يمكن نقلها من متوفي واحد قد تنقذ مريضين بالفشل الكلوي, ومريض بالفشل الكبدي, و مريض بالهبوط النهائي بالقلب , و عدة مرضى يحتاجون الى العظام والجلد والعيون والأمعاء وغيرها.
و لكن المشكلة هنا هي تعريف لحظة الوفاة. فالانتظار أكثر من اللازم للتاكد من حدوث الوفاة يؤدي الى تحلل الأنسجة , مما لا يسمح بنقلها. كما ان التعجل في ذلك يحتمل الخطأ في الحكم , بحيث قد تستأصل الأعضاء الحيوية قبل حدوث الوفاة فعلاً. و هذا هو لب الصراع بين مختلف الهيئات للخروج بتشريع يسمح بنقل الأعضاء من حديثي الوفاة, و بالتبعية انشاء بنوك للأعضاء البشرية.
و قد تصدت عدة جهات طبية عالمية لهذه القضية , و أصدرت توجيهاتها الواضحة تماما لتعريف الوفاة على أنها تعني التوقف النهائي لوظائف المخ , بحيث لا يصدر أي نوع من الاشارات الكهربائية الدالة على الحياة , و لا يستجيب لأي نوع من المؤثرات الخارجية. و لحسن و سوء الحظ معا أنه في ظل هذا الوضع قد يظل القلب ينبض , و يمكن الحفاظ على نبضه لعدة ساعات أو أيام مادام المتوفي قد وضع في قسم للعناية المركزة و تم توصيله بجهاز للتنفس الصناعي يسمح بضخ ما يكفي من الأكسجين الى الرئتين , حيث أنه في غيبة هذا الاجراء لا يستمر القلب في النبض لأكثر من دقائق معدودة.
أقول لحسن الحظ لأن ذلك يضمن وصول الدم و الأكسجين للأنسجة المحتضرة , مما يتيح فرصة للأطباء للحصول على الأعضاء المختلفة في حالة جيدة من الحيوية تسمح بنجاح زرعها.
و لكني أقول أيضا لسوء الحظ لأن بعض المشرعين , بل بعض الأطباء يرون في نبض القلب علامة حياة , وأنه في الدقائق التي تلي وفاة المخ دون توقف القلب لا يمكن اعتبار المريض ميتاً, وبالتبعية لا يجوز الحصول على أعضائه الحيوية.
و لو كان الأمر مجرد دقائق لحسمت القضية , و لكن الواقع أن اعتبار نبض القلب علامة حياة يحتم وضع "المريض" في قسم للعناية المركزة و توصيله بأجهزة التنفس الصناعي , مما يتيح استمرار هذا الوضع كما ذكرنا لفترار طويلة يصعب التكهن بنهايتها , بل انها في الواقع لا تنتهي الا نتيجة حدوث مضاعفات تتلف الأنسجة , و تضيع أي فرصة لزراعتها.
عملية زرع الكلى
تجرى العملية بواسطة طاقم من الجراحين , تختلف تخصصاتهم الدقيقة من مركز طبي لآخر , و عادة ما تضم المسالك البولية و جراحة الأوعية , و أخصائي الكلى , و أطباء التخدير , بالاضافة لهيئة التمريض و المساعدين , بحيث يشترك في الفريق حوالي 25 شخصا على أقل تقدير.
في حالة المتبرع الحي تستعمل غرفتا عمليات , احداهما للمريض و الأخرى للشخص المتبرع. و يبدأ الطاقمان الجراحيان في العمل في نفس الوقت , أحدهما يعد موقع زرع الكلى بحوض المريض , و الآخر يستأصلها من المتبرع.
بعد استئصال الكلى يتم وضع قساطر خاصة بشريانها حيث يتم معالجتها بمحاليل خاصة تحافظ على حيويتها , و يستغرق ذلك حوالي خمس دقائق. ثم يتم تركيب الكلى بحيث توصل الشرايين و الأوردة بشرايين و أوردة الحوض و يوصل الحالب للمثانة البولية.
احصائيات زراعة الكلى
| الدولة | السنة | متبرعون متوفون | متبرعون أحياء | إجمالي المتبرعين |
|---|---|---|---|---|
| كندا[1] | 2000 | 724 | 388 | 1٬112 |
| فرنسا[2] | 2003 | 1٬991 | 136 | 2٬127 |
| إيطاليا[2] | 2003 | 1٬489 | 135 | 1٬624 |
| إسپانيا[2] | 2003 | 1٬991 | 60 | 2٬051 |
| المملكة المتحدة[2] | 2003 | 1٬297 | 439 | 1٬736 |
| الولايات المتحدة[3] | 2003 | 8٬667 | 6٬479 | 15٬137 |
| پاكستان (SIUT[بحاجة لمصدر]) | 1٬600 |
المصادر
- Brook NR, Nicholson ML (2003). "Kidney transplantation from non heart-beating donors". Surgeon. 1 (6): 311–322. PMID 15570790.
ملاحظات
- ^ "Facts and FAQs". Canada's National Organ and Tissue Information Site. Health Canada. 16 July 2002. Archived from the original on 2005-04-04. Retrieved 2007-01-06.
- ^ أ ب ت ث "European Activity Comparison 2003" (gif). UK Transplant. 2004. Retrieved 2007-01-06.
{{cite web}}: Unknown parameter|month=ignored (help) - ^ "National Data Reports". The Organ Procurement and Transplant Network (OPTN). dynamic. Retrieved 2007-01-06.
{{cite web}}: Check date values in:|date=(help) (the link is to a query interface; Choose Category = Transplant, Organ = Kidney, and select the 'Transplant by donor type' report link)