حصبة ألمانية
الحصبة الألمانية (بالإنگليزية: RUBELLA)، هي مرض مُعدي يسببه فيروس الحصبة الألمانية.[5] is an infection caused by the rubella virus.[3] This disease is often mild, with half of people not realizing that they are infected.[1][6] A rash may start around two weeks after exposure and last for three days.[1] It usually starts on the face and spreads to the rest of the body.[1] The rash is sometimes itchy and is not as bright as that of measles.[1] Swollen lymph nodes are common and may last a few weeks.[1] A fever, sore throat, and fatigue may also occur.[1][2] Joint pain is common in adults.[1] Complications may include bleeding problems, testicular swelling, encephalitis, and inflammation of nerves.[1] Infection during early pregnancy may result in a miscarriage or a child born with congenital rubella syndrome (CRS).[3] Symptoms of CRS manifest as problems with the eyes such as cataracts, deafness, as well as affecting the heart and brain.[3] Problems are rare after the 20th week of pregnancy.[3]
| Rubella | |
|---|---|
| الأسماء الأخرى | German measles, three-day-measles |
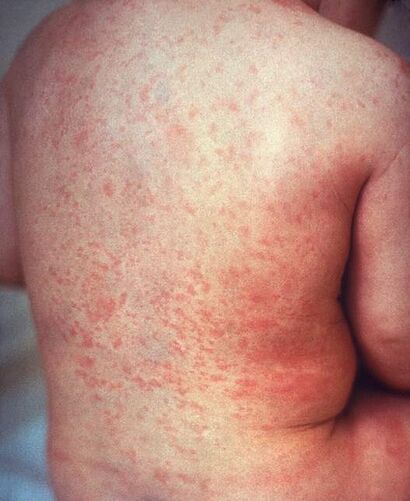 | |
| A rash due to rubella on a child's back. The area affected is similar to that of measles but the rash is less intensely red. | |
| التخصص | Infectious disease |
| الأعراض | Rash, swollen lymph nodes, fever, sore throat, feeling tired[1][2] |
| المضاعفات | Testicular swelling, inflammation of nerves, congenital rubella syndrome, miscarriage[1][3] |
| البداية المعتادة | 2 weeks after exposure[1] |
| المدة | 3 days[1] |
| المسببات | Rubella virus (spread through the air)[3][4] |
| الطريقة التشخيصية | Finding the virus in the blood, throat, or urine, antibody tests[1] |
| الوقاية | Rubella vaccine[3] |
| العلاج | Supportive care[2] |
| التردد | Common in many areas[2] |
Rubella is usually spread from one person to the next through the air via coughs of people who are infected.[3][4] People are infectious during the week before and after the appearance of the rash.[1] Babies with CRS may spread the virus for more than a year.[1] Only humans are infected.[3] Insects do not spread the disease.[1] Once recovered, people are immune to future infections.[3] Testing is available that can verify immunity.[3] Diagnosis is confirmed by finding the virus in the blood, throat, or urine.[1] Testing the blood for antibodies may also be useful.[1]
Rubella is preventable with the rubella vaccine with a single dose being more than 95% effective.[3] Often it is given in combination with the measles vaccine and mumps vaccine, known as the MMR vaccine.[1] When some, but less than 80%, of a population is vaccinated, more women may reach childbearing age without developing immunity by infection or vaccination, thus possibly raising CRS rates.[3] Once infected there is no specific treatment.[2]
Rubella is a common infection in many areas of the world.[2] Each year about 100,000 cases of congenital rubella syndrome occur.[3] Rates of disease have decreased in many areas as a result of vaccination.[2][6] There are ongoing efforts to eliminate the disease globally.[3] In April 2015, the World Health Organization declared the Americas free of rubella transmission.[7][8] The name "rubella" is from Latin and means little red.[1] It was first described as a separate disease by German physicians in 1814 resulting in the name "German measles".[1]
. . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Signs and symptoms
Rubella has symptoms similar to those of flu. However, the primary symptom of rubella virus infection is the appearance of a rash (exanthem) on the face which spreads to the trunk and limbs and usually fades after three days, which is why it is often referred to as three-day measles. The facial rash usually clears as it spreads to other parts of the body. Other symptoms include low-grade fever, swollen glands (sub-occipital and posterior cervical lymphadenopathy), joint pains, headache, and conjunctivitis.[10]
The swollen glands or lymph nodes can persist for up to a week and the fever rarely rises above 38 °C (100.4 °F). The rash of rubella is typically pink or light red. The rash causes itching and often lasts for about three days. The rash disappears after a few days with no staining or peeling of the skin. When the rash clears up, the skin might shed in very small flakes where the rash covered it. Forchheimer spots occur in 20% of cases and is characterized by small, red papules on the area of the soft palate.[11]
Rubella can affect anyone of any age. Adult females are particularly prone to arthritis and joint pains.[12]
In children, rubella normally causes symptoms that last two days and include:
- Rash begins on the face which spreads to the rest of the body.
- Low fever of less than 38.3 °C (100.9 °F).
- Posterior cervical lymphadenopathy.[13]
In older children and adults, additional symptoms may be present, including[بحاجة لمصدر]
- Swollen glands
- Coryza (cold-like symptoms)
- Aching joints (especially in young females)
Severe complications of rubella include:
- Brain inflammation (encephalitis)[12]
- Low platelet count[12]
- Ear infection[14]
Coryza in rubella may convert to pneumonia, either direct viral pneumonia or secondary bacterial pneumonia, and bronchitis (either viral bronchitis or secondary bacterial bronchitis).[15]
Congenital rubella syndrome
Rubella can cause congenital rubella syndrome in the newborn, this being the most severe sequela of rubella. The syndrome (CRS) follows intrauterine infection by the rubella virus and comprises cardiac, cerebral, ophthalmic, and auditory defects.[16] It may also cause prematurity, low birth weight, neonatal thrombocytopenia, anemia, and hepatitis. The risk of major defects in organogenesis is highest for infection in the first trimester. CRS is the main reason a vaccine for rubella was developed.[17]
80-90% of mothers who contract rubella within the critical first trimester have either a miscarriage or a stillborn baby.[10] If the fetus survives the infection, it can be born with severe heart disorders (patent ductus arteriosus being the most common), blindness, deafness, or other life-threatening organ disorders. The skin manifestations are called "blueberry muffin lesions".[17] For these reasons, rubella is included in the TORCH complex of perinatal infections.[18][19]
About 100,000 cases of this condition occur each year.[3]
Cause
The disease is caused by the rubella virus, in the genus Rubivirus from the family Matonaviridae,[20] that is enveloped and has a single-stranded RNA genome.[21] The virus is transmitted by the respiratory route and replicates in the nasopharynx and lymph nodes. The virus is found in the blood 5 to 7 days after infection and spreads throughout the body. The virus has teratogenic properties and is capable of crossing the placenta and infecting the fetus where it stops cells from developing or destroys them.[10] During this incubation period, the patient is contagious typically for about one week before he/she develops a rash and for about one week thereafter.[1]
Increased susceptibility to infection might be inherited as there is some indication that HLA-A1 or factors surrounding A1 on extended haplotypes are involved in virus infection or non-resolution of the disease.[22][23]
Diagnosis
Rubella virus specific IgM antibodies are present in people recently infected by rubella virus, but these antibodies can persist for over a year, and a positive test result needs to be interpreted with caution.[24] The presence of these antibodies along with, or a short time after, the characteristic rash confirms the diagnosis.[25]
Prevention
Rubella infections are prevented by active immunisation programs using live attenuated virus vaccines. Two live attenuated virus vaccines, RA 27/3 and Cendehill strains, were effective in the prevention of adult disease. However their use in prepubertal females did not produce a significant fall in the overall incidence rate of CRS in the UK. Reductions were only achieved by immunisation of all children.[26]
The vaccine is now usually given as part of the MMR vaccine. The WHO recommends the first dose be given at 12 to 18 months of age with a second dose at 36 months. Pregnant women are usually tested for immunity to rubella early on. Women found to be susceptible are not vaccinated until after the baby is born because the vaccine contains live virus.[27]
The immunisation program has been quite successful. Cuba declared the disease eliminated in the 1990s, and in 2004 the Centers for Disease Control and Prevention announced that both the congenital and acquired forms of rubella had been eliminated from the United States.[28][29] The World Health Organisation declared Australia rubella free in October 2018.[30]
Screening for rubella susceptibility by history of vaccination or by serology is recommended in the United States for all women of childbearing age at their first preconception counseling visit to reduce incidence of congenital rubella syndrome (CRS).[31] It is recommended that all susceptible non-pregnant women of childbearing age should be offered rubella vaccination.[31] Due to concerns about possible teratogenicity, use of MMR vaccine is not recommended during pregnancy.[31] Instead, susceptible pregnant women should be vaccinated as soon as possible in the postpartum period.[31]
In susceptible people passive immunization, in the form of polyclonal immunoglobulins appears effective up to the fifth day post-exposure.[32]
Treatment
There is no specific treatment for rubella; however, management is a matter of responding to symptoms to diminish discomfort. Treatment of newborn babies is focused on management of the complications. Congenital heart defects and cataracts can be corrected by direct surgery.[12][33]
Management for ocular congenital rubella syndrome (CRS) is similar to that for age-related macular degeneration, including counseling, regular monitoring, and the provision of low vision devices, if required.[34]
Prognosis
Rubella infection of children and adults is usually mild, self-limiting and often asymptomatic. The prognosis in children born with CRS is poor.[35]
Epidemiology
Rubella occurs worldwide. The virus tends to peak during the spring in countries with temperate climates. Before the vaccine against rubella was introduced in 1969, widespread outbreaks usually occurred every 6–9 years in the United States and 3–5 years in Europe, mostly affecting children in the 5–9 year old age group.[36] Since the introduction of vaccine, occurrences have become rare in those countries with high uptake rates.[بحاجة لمصدر]
Vaccination has interrupted the transmission of rubella in the Americas: no endemic case has been observed since February 2009.[37] Vaccination is still strongly recommended as the virus could be reintroduced from other continents should vaccination rates in the Americas drop.[38] During the epidemic in the US between 1962 and 1965, rubella virus infections during pregnancy were estimated to have caused 30,000 stillbirths and 20,000 children to be born impaired or disabled as a result of CRS.[39][40] Universal immunisation producing a high level of herd immunity is important in the control of epidemics of rubella.[41]
In the UK, there remains a large population of men susceptible to rubella who have not been vaccinated. Outbreaks of rubella occurred amongst many young men in the UK in 1993 and in 1996 the infection was transmitted to pregnant women, many of whom were immigrants and were susceptible. Outbreaks still arise, usually in developing countries where the vaccine is not as accessible.[42] The complications encountered in pregnancy from rubella infection (miscarriage, fetal death, congenital rubella syndrome) are more common in Africa and Southeast Asia at a rate of 121 per 100,000 live births compared to 2 per 100,000 live births in the Americas and Europe.[43]
In Japan, 15,000 cases of rubella and 43 cases of congenital rubella syndrome were reported to the National Epidemiological Surveillance of Infectious Diseases between October 15, 2012, and March 2, 2014, during the 2012–13 rubella outbreak in Japan. They mainly occurred in men aged 31–51 and young adults aged 24–34.[44]
History
Rubella was first described in the mid-eighteenth century. German physician and chemist, Friedrich Hoffmann, made the first clinical description of rubella in 1740,[45] which was confirmed by de Bergen in 1752 and Orlow in 1758.[46]
In 1814, George de Maton first suggested that it be considered a disease distinct from both measles and scarlet fever. All these physicians were German, and the disease was known as Rötheln (contemporary German Röteln), Rötlich means "reddish" or "pink" in German. The fact that three Germans described it led to the common name of "German measles."[47] Henry Veale, an English Royal Artillery surgeon, described an outbreak in India. He coined the name "rubella" (from the Latin word, meaning "little red") in 1866.[45][48][49][50]
It was formally recognised as an individual entity in 1881, at the International Congress of Medicine in London.[51] In 1914, Alfred Fabian Hess theorised that rubella was caused by a virus, based on work with monkeys.[52] In 1938, Hiro and Tosaka confirmed this by passing the disease to children using filtered nasal washings from acute cases.[49]
In 1940, there was a widespread epidemic of rubella in Australia. Subsequently, ophthalmologist Norman McAllister Gregg found 78 cases of congenital cataracts in infants and 68 of them were born to mothers who had caught rubella in early pregnancy.[48][49] Gregg published an account, Congenital Cataract Following German Measles in the Mother, in 1941. He described a variety of problems now known as congenital rubella syndrome (CRS) and noticed that the earlier the mother was infected, the worse the damage was. Since no vaccine was yet available, some popular magazines promoted the idea of "German measles parties" for infected children to spread the disease to other children (especially girls) to immunize them for life and protect them from later catching the disease when pregnant.[53] The virus was isolated in tissue culture in 1962 by two separate groups led by physicians Paul Douglas Parkman and Thomas Huckle Weller.[48][50]
There was a pandemic of rubella between 1962 and 1965, starting in Europe and spreading to the United States.[50] In the years 1964–65, the United States had an estimated 12.5 million rubella cases. This led to 11,000 miscarriages or therapeutic abortions and 20,000 cases of congenital rubella syndrome. Of these, 2,100 died as neonates, 12,000 were deaf, 3,580 were blind, and 1,800 were intellectually disabled. In New York alone, CRS affected 1% of all births.[54][55]
In 1967, the molecular structure of rubella was observed under electron microscopy using antigen-antibody complexes by Jennifer M. Best, June Almeida, J E Banatvala and A P Waterson.[56][57]
In 1969, a live attenuated virus vaccine was licensed.[49] In the early 1970s, a triple vaccine containing attenuated measles, mumps and rubella (MMR) viruses was introduced.[50] By 2006, confirmed cases in the Americas had dropped below 3000 a year. However, a 2007 outbreak in Argentina, Brazil, and Chile pushed the cases to 13,000 that year.[7]
. . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
Eradication efforts
On January 22, 2014, the World Health Organization (WHO) and the Pan American Health Organization declared and certified Colombia free of rubella and became the first Latin American country to eliminate the disease within its borders.[58][59] On April 29, 2015, the Americas became the first WHO region to officially eradicate the disease. The last non-imported cases occurred in 2009 in Argentina and Brazil. Pan-American Health Organization director remarked "The fight against rubella has taken more than 15 years, but it has paid off with what I believe will be one of the most important pan-American public health achievements of the 21st Century."[60] The declaration was made after 165 million health records and genetically confirming that all recent cases were caused by known imported strains of the virus. Rubella is still common in some regions of the world and Susan E. Reef, team lead for rubella at the CDC’s global immunization division, who joined in the announcement, said there was no chance it would be eradicated worldwide before 2020.[7] Rubella is the third disease to be eliminated from the western hemisphere with vaccination after smallpox and polio.[7][8]
التسمية
اشتق اسم الحصبة الألمانية Rubella من اللاتينية وتعني الأحمر الصغير Little Red.
التاريخ
اعتبرت الحصبة الألمانية في البداية شكلاً من أشكال الحصبة أو الحمى القرمزية ودعيت المرض الثالث. وفي عام 1814 ذكرت الحصبة الألمانية لأول مرة في الأدب الطبي الألماني كمرض مستقل ولهذا تدعى باسمها الشائع (الحصبة الألمانية German Measles). وافترض هيس Hess عام 1914 السبب الڤيروسي اعتماداً على أعماله التي قام بها على القردة. وفي عام 1938 اثبت كل من هیرو Hiro ونوساکا Tosaka أن سبب الحصبة الألمانية ڤيروسي عن طريق نقل المرض إلى الأطفال باستخدام الغسالات Washings الأنفية المصفاة من الحالات الحادة. وبعد الانتشار الوبائي الواسع لخمجالحصبة الألمانية عام 1940 وصف طبيب أمراض العيون الأسترالي نورمان غريغ Norman Gregg عام 1941 حدوث الساد الخلفي عند 78 رضيعاً ولدوا بعد إصابة الأم بخمج الحصبة الألمانية في بداية الحمل. وهذا كان أول وصف لمتلازمة الحصبة الألمانية الخلقية.
فيروس الحصبة الألمانية
عزل ڤيروس الحصبة الألمانية أول مرة عام 1962 من قبل باركمان Parkman وویلر Weller. وهو يصنف ضمن عائلة Togavirus جنس Rubivirus. ويحتوي على RNA وله نمط مستضدي وحيد. لايتفاعل بشكل متصالب مع باقي أفراد عائلة Togavirus. إن ڤيروس الحصبة الألمانية غير مستقر نسبياً، وهو يتعطل بمذيبات الدسم والتربسين والفورمالين والأشعة فوق البنفسيجية ودرجات الحرارة العالية و PH المنخفضة والأمانتادين.
الإمراض
بعد الانتقال التنفسي لڤيروس الحصبة الألمانية يحدث تضاعف الڤيروس في البلعوم الأنفي، والعقد اللمفاوية المنطقية. ويحدث تڤيرس الدم Viemia بعد 5-7 أيام من التعرض. مع انتشار الڤيروس إلى كامل الجسم. ينتقل الخمج عبر المشيمة أثناء طور تڤيرس الدم وتحدث أذية الجنين بسبب تخرب الخلايا وتوقف الانقسام الخلوي.
فترة الحضانة
تبلغ فترة الحضانة في الحصبة الألمانية 14 يوماً (تتراوح بين 12-23 يوماً).
المظاهر السريرية
- الحصبة الألمانية المكتسبة:
تكون الأعراض خفيفة غالباً، وفي 20-50٪ من الحالات تكون الأعراض تحت سريرية أو غير واضحة.
إن الطفح هو التظاهرة الأولى عند الأطفال. ونادراً ما تحدث أعراض بادرية، أما عند الأطفال الكبار والبالغين فهناك طور بادري يسبق ظهور الطفح يمتد من 1 إلى 5 أيام يتميز بالحمى الخفيفة والدعث واعتلال العقد اللمفاوية والأعراض التنفسية العلوية.
يحدث طفح الحصبة الألمانية في البداية على الوجه، ثم يتطور من الرأس إلى القدمين. ويستمر حوالي ثلاثة أيام وقد يكون حاكاً أحياناً. ويكون طفح الحصبة الألمانية أخف من طفح الحصبة. وهو لا يميل للالتصاق مع بعضه. ويكون اكثر ظهوراً بعد حمام ساخن.
قد يبدأ اعتلال العقد اللمفاوية قبل أسبوع من ظهور الطفح، ويستمر عدة أسابيع. ومن الشائع إصابة العقد الرقبية الخلفية والعقد خلف الأذن والعقد تحت القذال.
تحدث آلام المفاصل والتهاب المفاصل بشكل شائع عند البالغين. ويعتبر العديد من الأطباء هذا الأمر جزءاً من السير السريري للمرض وليس من الاختلاطات.
تشمل أعراض الحصبة الألمانية الأخرى، التهاب الملتحمة، وألم الخصية، أوالتهاب الخصية. وقد تشاهد احياناً بقع Forschheimer (بقع وردية متميزة توجد على الحنك الرخو قد تشاهد أحياناً في الحصبة الألمانية قبل ظهور الطفح الجلدي)، لكنها غير مشخصة للحصبة الألمانية.
المضاعفات
إن الاختلاطات غير شائعة، وتميل للحدوث عند البالغين أكثر من الأطفال.
• التهاب المفاصل أو الم المفاصل، يحدث عند حوالي 70% من النساء المصابات الحصبة الألمانية لكنه نادر عند الأطفال والبالغين الذكور. تصاب الأصابع والرسغان والركبتان غالباً. تميل الأعراض المفصلية للحدوث في نفس الوقت الذي يظهر فيه الطفح أو بعده بقليل وقد تستمر حتى شهر كامل. ونادراً ما يحدث التهاب المفاصل المزمن.
• التهاب الدماغ، يحدث عند واحدة من كل 6000 حالة وهو أشيع عند البالغين (غالباً الإناث) من الأطفال، تتراوح نسبة الوفيات بين 0 و 50٪.
• التظاهرات النزفي ، تحدث عند واحدة من كل 3000 حالة، وهي أشيع عند الأطفال من البالغين، قد تكون هذه التظاهرات النزفية ناجمة عن نقص الصفيحات والأذية الوعائية. إن فرفرية نقص الصفيحات أشيع التظاهرات وقد تحدث النزوف الهضمية والمخية وداخل الكلية. قد تستمر هذه التأثيرات لعدة أيام وحتى أشهر ويشفي معظم المرضى.
• تشمل الاختلاطات الأخرى، التهاب الخصية، والتهاب الأعصاب، وبشكل نادر قد يحدث بشكل متاخر التهاب الدماغ الشامل المرتقي.
متلازمة الحصبة الألمانية الخلقية
إن الوقاية من متلازمة الحصبة الألمانية الخلقية، هو الهدف الرئيس من برامج التلقيح ضد الحصبة الألمانية في الولايات المتحدة. لقد أدى وباء الحصبة الألمانية الذي حدث في الولايات المتحدة عامي 1964و1965 إلى إصابة 12.5 مليون شخص بالحصبة الألمانية وإصابة حوالي 20 ألف مولود بمتلازمة الحصبة الألمانية الخلقية، وقدرت تكاليف هذا الوباء بحوالي 800 مليون دولار. وطبعاً لا يشمل هذا المبلغ المعاناة العاطفية والنفسية للعائلات المصابة. إن تكلفة حالة واحدة من متلازمة الحصبة الألمانية الخلقية مدى الحياة تقدر حالياً بحوالي 200 ألف دولار.
قد يكون الخمج بڤيروس الحصبة الألمانية كارثة في بداية الحمل حيث يمكن للڤيروس إصابة كل الأعضاء مسبباً مجموعة متنوعة من التشوهات الخلقية، وقد يؤدي الخمج إلى موت الجنين أو الإجهاض العفوي أو الولادة المبكرة.
تعتمد شدة تأثيرات ڤيروس الحصبة الألمانية على الجنين بشكل كبير على توقيت الإصابة أثناء الحمل. حيث تحدث هذه التأثيرات عند نسبة تصل إلى 85٪ من الرضع الذين أصيبوا بالخمج في الثلث الأول من الحمل. وبالرغم من أن خمج الجنين قد يحدث في أي فترة من فترات الحمل، فإن التشوهات نادرة إذا حدث الخمج بعد الأسبوع العشرين من الحمل. كما أن الخطر الإجمالي للتشوهات أثناء الثلث الأخير من الحمل ليس أكبر على الأرجح من خطر التشوهات التي تحدث في الحمول غير المختلطة.
يمكن للخمج الخلقي بڤيروس الحصبة الألمانية أن يصيب فعلياً كل أعضاء وأجهزة الجسم، ويعتبر الصمم أشيع التظاهرات وغالباً ما يكون التظاهرة الوحيدة لخمج الحصبة الألمانية الخلقي. خاصة إذا حدث الخمج بعد الشهر الرابع من الحمل. قد تحدث تشوهات عينية تشمل الساد والزرق واعتلال الشبكية وصفر العين، كما يمكن أن تحدث التشوهات القلبية التي تشمل بقاء القناة الشريانية والفتحة بين البطينين والتضيق الرئوي وتضيقالبرزخ الأبهر والشذوذات العصبية بما فيها مغر الرأس والتخلف العقلي إضافة إلى الآفات العظمية وضخامة الطحال والتهاب الكبد ونقص الصفيحات والفرفريات.
قد تتأخر تظاهرات متلازمة الحصبة الألمانية الخلقية حتى عمر 2-4 سنوات، ويظهر داء السكري في الطفولة المتأخرة بكل شائع عند الأطفال المصابين بمتلازمة الحصبة الألمانية الخلقية. كما وصف حدوث اعتلال دماغ مترق عند بعض الأطفال الكبار المصابين بمتلازمة الحصبة الألمانية الخلقية شبيه بالتهاب الدماغ الشامل المصلب تحت الحاد SSPE.
قد يكون لدى الرضع المصابين بمتلازمة الحصبة الألمانية الخلقية عيارات منخفضة من أضداد تثبيط التراص الدموي، لكن قد يكون لديهم عيارات عالية من الأضداد المعدلة Neutralizing Antibody التي قد تستمر لعدة سنوات. قد يحدث الخمج مرة أخرى، وقد أظهر وجود نقص المناعة الخلوية في بعض حالات متلازمة الحصبة الألمانية الخلقية.
. . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . . .
التشخيص المخبري
قد تقلد العديد من الأمراض الطفحية الحصبة الألمانية، كما أن نسبة تصل حتى 50% من أخماج الحصبة الألمانية قد تكون تحت سريرية. إن الدليل الموثوق الوحيد الدال على خمج الحصبة الألمانية هو وجود الأضداد IgM النوعية أو إظهار حدوث ارتفاع هام في اضداد IgG في عينتين إحداهما مأخوذة في الطور الحاد والأخرى في طور النقاهة، أو إيجابية الزرع الڤيروسي، أو تحري ڤيروس الحصبة الألمانية بواسطة RT - PCR.
يمكن عزل ڤيروس الحصبة الألمانية من الأنف والدم والحلق والبول والسائل الدماغي الشوكي من حالات الحصبة الألمانية أو متلازمة الحصبة الألمانية الخلقية. ويمكن عزل الڤيروس من البلعوم لمدة أسبوع قبل بداية الطفح وحتى أسبوعين بعده. ورغم أن عزل الڤيروس مشخص لخمج الحصبة الألمانية، فإن الزروعات الڤيروسية تحتاج إلى عمل شاق ولهذا لا تجرى بشكل روتيني في العديد من المخابر بصورة عامة.
إن الفحوص المصلية Serology هي أشيع طريقة لإثبات تشخيص الحصبة الألمانية حيث تؤخذ عينة مصلية بشكل باكر (خلال 7-10 أيام) بعد بداية المرض، وتؤخذ عينة أخرى بعد 14-21 يوماً (الحد الأدني 7 أيام من العينة الأولى) فيلاحظ في حالة خمج الحصبة الألمانية الحاد، حدوث ارتفاع هام في عيار اضداد الحصبة الألمانية من نوع IgG، أو يمكن إثبات الحصبة الألمانية بوجود اضداد الحصبة الألمانية من نوع IgM.
قد تحدث الإيجابية الكاذبة في اختبار الأضداد من نوع IgM عند الأشخاص المصابين بأخماج البارڤوڤيروس Parvovirus، أو في حال إيجابية اختبار الأضداد المتغايرة Heterophile في حالة داء وحيدات النوى الخمجي أو في حال إيجابية العامل الرثياني.
تستخدم لعيار الأضداد طرق عديدة أشهرها اختبار تثبيط التراص الدموي Hemagglutination (HI) Test وهو طريقة سهلة وبسيطة وتسمع بالتشخيص (إذا تم فحص عينتين إحداهما في الطور الحاد والأخرى في طور النقاهة). ويعتبر حدوث ارتفاع في عيار الأضداد HI بمقدار أربعة أضعاف أو أكثر مشخصاً للخمج الحديث. ويمكن أيضاً استخدام المقايسة المناعية الامتزازية المرتبطة بالأنزيم ELISA (طريقة حساسة واسعة الانتشار سهلة نسبياً) أو المقايسة المناعية الرمضانية للأضداد (IFA).
الوبائيات
- الحدوث: تحدث الحصبة الألمانية في كل أنحاء العالم.
- المستودع: الحصبة الألمانية هي مرض إنساني، وليس لها مستودع عند الحيوانات، ورغم أن الرضع المصابين بمتلازمة الحصبة الألمانية الخلقية قد يستمرون في طرح الڤيروس لفترة طويلة، فإن حالة الحملة Carrier الحقيقيين لم توصف في الحصبة الألمانية.
- الانتقال: تنتقل الحصبة الألمانية من شخص لآخر عن طريق الهواء أو قطيرات المفرزات التنفسية التي يطرحها الشخص المصاب ولا يوجد دليل على الانتقال عن طريق الحشرات. ويمكن أن تنتقل الحصبة الألمانية من الحالات تحت السريرية (حوالي 20-50 % من حالات الحصبة الألمانية).
النمط الفصلي
تكون الإصابة في المناطق المعتدلة عادة أعلى في أواخر الشتاء وبداية الربيع.
- السراية: الحصبة الألمانية مرض متوسط السراية، وتكون السراية في ذروتها عند ظهور الطفح لكن الڤيروس قد يطرح قبل ظهور الطفح بسبعة أيام ولمدة 5-7 أيام بعده.
يطرح الرضع المصابون بالحصبة الألمانية الخلقية كميات كبيرة من الڤيروس عن طريق مفرزات الجسم ولمدة تصل حتى السنة. وبالتالي يعتبر هؤلاء الرضع مصدراً للعدوى حتى عمر السنة أو حتى تصبح الزروعات المتكررة سلبية.
الاتجاهات العامة في الولايات المتحدة
تم تسجيل أكبر عدد من حالات الحصبة الألمانية في الولايات المتحدة عام 1969 (حيث سجل 57686 حالة اي 58 حالة/100 ألف من السكان). وبعد ترخيص لقاح الحصبة الألمانية عام 1969 هبطت نسبة الحدوث بشكل كبير. وقد سجل عام 2002 أقل عدد حتى الآن (18 حالة فقط).
أما بالنسبة لتوزيع الحالات حسب المجموعة العمرية، فيلاحظ أنه بين عامي 1988و 1992 شكلت كل مجموعة من المجموعات العمرية التالية نسبة 30% (أقل من 5 سنوات، بين 5-14 سنة، و 39-15 سنة) أما البالغون فوق عمر 40 عاماً فقد شكلوا نسبة 10%. ومنذ عام 1993 شكلت المجموعة العمرية (15-39 سنة) أكثر من نصف الحالات، في حين شكلت نفس المجموعة عام 2002 نسبة 72% من الحالات.
حدثت أوبئة [[الحصبة الألمانية]١ قبل عصر اللقاح كل 6-9 سنوات. وكان آخر وباء كبير عام 1964و ]]1965 ، ولم يسجل أي وباء كبير بعد الترخيص باللقاح عام 1969. لكن استمرت الجائحات بالحدوث عند المجموعات المستعدة للإصابة (خاصة الذين يمتنعون عن التلقيح بسبب معتقدات دينية أو فلسفية).
اما بالنسبة لحالات متلازمة الحصبة الألمانية الخلقية CRS فيتم ترصدها من خلال سجل الحصبة الألمانية الخلقية الوطني. وقد حدث أكبر عدد من حالات CRS عام 1970 (67 حالة) ويسجل وسطياً 5-6 حالات سنوياً منذ عام 1980.
تصنيف حالات الحصبة الألمانية
- تعريف الحالة السريرية للحصبة الألمانية المكتسبة:
مرض يترافق مع كل ما يلي:
1. بداية حادة لطفح معمم حمامي حطاطي.
2. الحرارة التي تتجاوز 37.2 ° م (أكثر من 99 فهرنهايت).
3. التهاب مفاصل أو آلام مفصلية أو اعتلال عقد بلغمية أو التهاب ملتحمة.
يتم استبعاد الحالات التي توافق تعريف الحصبة. كذلك تستبعد الحالات التي تتوافق مصلياً مع خمج ڤيروس لقاح الحصبة.
- تصنيف حالات الحصبة الألمانية المكتسبة:
• الحالة المشتبهة Suspected case، هي أي مرض طفحي معمم ذي بداية حادة.
•الحالة المرجحة Probable case، هي الحالة التي توافق تعريف الحالة السريرية دون وجود فحص ڤيروسي أو مصلي وغير مرتبطة وبائياً مع حالة مثبتة مخبرياً.
• الحالة المثبتة Confirmed case، هي الحالة المثبتة مخبرياً أو الحالة التي توافق تعريف الحالة السريرية. وتكون مرتبطة وبائياً مع حالة مثبتة مخبرياً.
التعريف السريري لحالة الحصبة الألمانية الخلقية
إن متلازمة الحصبة الألمانية الخلقية CRS هي مرض يتظاهر عادة في فترة الرضاعة. وينجم عن خمج الحصبة الألمانية في الرحم. ويتميز بأعراض من المجموعتين التاليتين:
A. الساد، الزرق الخلقي، المرض القلبي الخلقي (الأشيع هو بقاء القناة الشريانية PDA أو تضيق الشريان الرئوي المحبطي)، فقد السمع، اعتلال الشبكية الصباغي.
B. الفرفریات، ضخامة الكبد والطحال، اليرقان، صغر الرأس، تأخر التطور، التهاب الدماغ والسحايا.
- تصنيف حالات متلازمة الحصبة الألمانية الخلقية:
1. حالة الخمج فقط Infection - Only: أي إثبات مخبري على الخمج دون وجود أية أعراض أو علامات سريرية.
2. الحالة المشتبهة: وجود بعض الموجودات السريرية الموافقة دون أن توافق تعريف الحالة المرجحة.
3 . الحالة المرجحة: لا يوجد إثبات مخبري مع وجود مظهرين من المجموعة (A) أو مظهر من المجموعة (A) ومظهر من المجموعة (B) مع عدم وجود دليل على سبب آخر .
4. الحالة المثبتة: تتوافق سريرياً مع تعريف الحالة السريرية مع وجود إثبات مخبري. في الحالة المرجحة يعتبر الساد والزرق الخلقي اختلاطاً واحداً في حال وجودهما معاً.
وفي الحالات المصنفة على أنها خمج فقط يتحول التصنيف إلى حالة مثبتة إذا وجدت أية أعراض أو علامات موافقة (مثلاً فقد السمع) لاحقاً.
لقاح الحصبة الألمانية
تم التصريح عام 1969 في الولايات المتحدة باستخدام ثلاثة لقاحات للحصبة الألمانية وهي ذرية 5 - HPV - 77:DE (جنين البط)، وذرية 12-HPV - 77 :DK (كلية الكلب)، وذرية سيندهيل Cendehill كلية الأرنب) وتم فيما بعد سحب لقاح ذرية 12 - HPV - 77 : DK بسبب النسبة العالية للشكاوي المفصلية بعد التلقيح بهذه الذرية. وفي كانون الثاني 1979 صرح باستخدام ذرية 27/3 RA (الأرومات الليفية البشرية الضعفانية Human Diploid Fibroblast) تحت اسم Meruvax - II، وتم إيقاف استخدام كل الذراري الأخرى.
الخصائص
يحتوي لقاح الحصبة الألمانية RA2 /3 على الڤيروس الحي المضعف الذي تم عزله أول مرة عام 1965 في معهد ویستار Wistar من جنين مجهض مصاب بالحصبة الألمانية. وقد تم إضعاف الڤيروس عن طريق إمراره في المزارع النسيجية 25-30 مرة باستخدام الأرومات الليفية البشرية الضعفانية (ثنائية الصيغة الصبغية). وهذا اللقاح لا يحوي على بروتينات البيض أو الدجاج أو البط.
أن ڤيروس اللقاح غير قابل للانتقال ما عدا في حالة الإرضاع الوالدي، ورغم ذلك يمكن زرعه من البلعوم الأنفي للأشخاص الملقحين.
يتوفر لقاح الحصبة الألمانية على شكل مستحضر يحوي مستضدة وحيدة أو مشاركة مع لقاح النكاف، أو مشاركة مع لقاح النكاف والحصبة وتوصي ACIP (اللجنة الاستشارية حول ممارسات التمنيع باستخدام لقاح الحصبة، النكاف، ولقاح الحصبة الألمانية(MMR) في كل مرة يستطب فيها استخدام أي من مكونات هذا اللقاح.
فعالية اللقاح واستمناعه
إن لقاح الحصبة الألمانية RA27 /3 لقاح أمن وأكثر توليداً للمناعة من بقية لقاحات الحصبة الألمانية التي استخدمت سابقاً. وقد وجد في التجارب السريرية أن 95% من الأشخاص الملقحين الذين أعمارهم 12 شهراً فما فوق يطورون دليلاً مصلياً على المناعة ضد الحصبة الألمانية بعد جرعة وحيدة من اللقاح. وأن أكثر من 90% من الأشخاص الملقحين لديهم وقاية ضد كل من الحصبة الألمانية السريرية، وحالة تڤيرس الدم لمدة 15 سنة على الأقل. وتشير دراسات المتابعة إلى أن جرعة وحيدة من اللقاح تمنح الشخص مناعة طويلة الأمد وعلى الأرجح مناعة مدى الحياة.
وقد أشارت بعض التقارير إلى حدوث خمج تحت سريري (حالة تڤيرس الدم) عند الأشخاص الملقحين الذين لديهم مستويات أضداد منخفضة وذلك بعد تعرضهم للحصبة الألمانية وإن تواتر ونتائج هذه الظاهرة غير معروفة لكن يعتقد أنها حالة غير شائعة. كما ذكر بشكل نادر حدوث الخمج السريري، وخمج الجنين عند نساء ممنعات ضد الحصبة الألمانية كما حدثت حالات نادرة من متلازمة الحصبة الألمانية الخلقية CRS عند الرضع الذين ولدوا من أمهات لديهن دلائل مصلية مؤكدة على المناعة ضد الحصبة الألمانية قبل الحمل.
جدول التلقيح والاستخدام
يوصي بإعطاء جرعتين من لقاح الحصبة الألمانية (على شكل MMR) إلى كل الأطفال بشكل روتيني وبفاصل 4 أسابيع على الأقل. ويجب أن تعطي الجرعة الأولى من لقاح على الأقل (عادة 15 شهراً) واي جرعة من لقاح الحصبة الألمانية (على شكل MMR أو غيره) تعطى قبل عمر السنة. يجب أن تهمل ولا تعتبر جزءاً من برنامج التلقيح. ولذلك فإن الأطفال الذين يلقحون ضد الحصبة الألمانية قبل عمر السنة يجب أن يعاد تلقيحهم بجرعتين من لقاح WMR. بحيث تعطي الجرعة الأولى بعمر السنة على الأقل.
يوصي بإعطاء الجرعة الثانية من لقاح MMR لإحداث المناعة ضد الحصبة عند الأشخاص الذين فشلوا بالاستجابة للجرعة الأولى، وتشير المعلومات المتوفرة إلى أن كل الأشخاص تقريباً الذين لم يستجيبوا لمكونة الحصبة في الجرعة الأولى من لقاح MMR سوف يستجيبون للجرعة الثانية من هذا اللقاح.
أما بالنسبة لمكونتي الحصبة الألمانية والنكاف في لقاح MMR، فتتوفر معلومات قليلة، ولكن يتوقع أن معظم الأشخاص الذين لم يستجيبوا لهاتين المكونتين في الجرعة الأولى من لقاح MMR سوف يستجيبون للجرعة الثانية من هذا اللقاح.
وبصورة عامة لا تعتبر الجرعة الثانية جرعة داعمة؛ لأن الاستجابة المناعية البدئية الناجمة عن الجرعة الأولى تمنع مناعة طويلة الأمد. رغم أن هذه الجرعة الثانية قد تزيد عيار الأضداد عند بعض الأشخاص الذي استجابوا للجرعة الأولى، لكن المعلومات المتوفرة تشير إلى أن هذه الزيادة غير ثابتة. يوصي بإعطاء لقاح MMR في كلا الجرعتين للتأكد من إحداث المناعة ضد الڤيروسات الثلاثة.
تعطى الجرعة الثانية من لقاح MMR روتينياً بعمر 4-6 سنوات قبل دخول الطفل إلى المدرسة أو الحضانة. ويمكن الاستفادة من الزيارة الصحية الروتينية للطبيب بعمر 11-12 سنة للتأكد من حالة التلقيح عن المراهق وإعطاء لقاح MMR للمراهقين الذين لم يتلقوا بعد جرعتين من لقاح MMR (يجب أن تكون الجرعة الأولى قد أعطيت بعد عمر السنة). أما الجرعة الثانية فيمكن إعطاؤها بعد شهر واحد (28 يوماً كحد أدنى) من الجرعة الأولى، ويجب أن يعطي كل الأطفال الكبار الذين لم يتلقوا سابقاً جرعة واحدة على الأقل من لقاح الحصبة الألمانية على شكل MMR.
يجب أن يعطى البالغون المولودون عام 1957 وما بعد الذين ليس لديهم مضاد استطباب للقاح جرعة واحدة على الأقل من لقاح MMR إلا إذا كان لديهم إثبات على التلقيح أو دلیل مقبول على المناعة. ويجب بذل الجهود لكشف وتلقيح المراهقين والبالغين المستعدين للإصابة خاصة النساء في سن الإنجاب (غير الحوامل).
مناعة الحصبة الألمانية
يمكن بصورة عامة اعتبار الشخص ممنعاً ضد الحصبة الألمانية إذا كان لديه إثبات أنه أعطي على الأقل جرعة واحدة من لقاح MMR او أي لقاح آخر يحوي على ڤيروس الحصبة الألمانية الحي المضعف بعمر السنة أو بعد ذلك، أو كان لديه دلیل مصلي على وجود المناعة ضد الحصبة الألمانية. أو كان مولوداً قبل عام 1957.
ورغم أن إعطاء جرعة واحدة من أي لقاح يحوي على ڤيروس الحصبة الألمانية يعتبر دليلاً كافياً على وجود المناعة ضد الحصبة الألمانية، فإن الأطفال يجب أن يعطوا جرعتين من لقاح MMR ضمن برنامج التلقيح الروتيني في الطفولة.
إن الولادة قبل عام 1957 تعطي دليلاً افتراضياً فقط على المناعة ضد الحصبة الألمانية؛ لذلك فإن الولادة قبل عام 1957 غير مقبولة كدليل على المناعة ضد الحصبة الألمانية عند النساء في سن الإنجاب اللواتي لا يقبل لديهن إلا الفحص المصلي الإيجابيلأضداد الحصبة الألمانية أو أي وثيقة رسمية تثبت أنهن قد تلقحن باللقاح المناسب.
إن التشخيص السريري للحصبة الألمانية غير موثوق، ويجب عدم الاعتماد عليه عند تقييم الحالة المناعية؛ لأن العديد من الأمراض الطفحية قد يقلد خمج الحصبة الألمانية كما أن العديد من حالات الحصبة الألمانية لا تكون واضحة. ولذلك فإن الدليل الموثوق الوحيد الذي يعول عليه في إثبات الإصابة السابقة بالحصبة الألمانية هو وجود أضداد الحصبة الألمانية من نوع IgG في المصل. قد تكون أضداد IgG سلبية أحياناً عند معايرتها بطريقة ELISA عند أشخاص اعطوا اللقاح سابقاً بشكل مؤكد، ومثل هؤلاء الأشخاص يمكن أن يعطوا جرعة من لقاح MMR ولاحاجة لإعادة معايرة الأضداد المصلية.
لا يفيد لقاح الحصبة الألمانية ولا الغلوبولين المناعي في الوقاية من المرض بعد التعرض للحصبة الألمانية. وإن التلقيح بعد التعرض ليس ضاراً، وقد يقي من المرض اللاحق.
التأثيرات الجانبية التالية للتلقيح
إن لقاح الحصبة الألمانية لقاح آمن جداً، ومعظم التأثيرات الجانبية الحادثة بعد لقاح MMR ناجمة عن مكونة الحصبة (مثل الحمى والطفح). أشيع الشكاوى التالية للقاح الحصبة الألمانية، الحمى واعتلال العقد اللمفاوية وألم المفاصل Arthralgia وهذه التأثيرات تحدث عند الأشخاص المستعدين فقط وهي أشيع عند البالغين خاصة النساء.
مضادات استطباب اللقاح ومحاذيره
1. يجب بصورة عامة عدم إعطاء لقاح MMR للأشخاص الذين حدث لديهم ارتكاس أليرجيائي شديد (الشری، تورم الشفتين أو الحنجرة، صعوبة التنفس، هبوط التوتر الشرياني، الصدمة) بعد إعطاء الجرعة السابقة من لقاح الحصبة الألمانية أو ارتكاس لمكونات اللقاح (مثل الهلام Gelatin أو النيوميسين).
.2. لا يعطى لقاح الحصبة الألمانية للنساء الحوامل أو اللواتي يخططن للحمل. ورغم عدم وجود
دليل على أن ڤيروس لقاح الحصبة الألمانية يسبب أذية عند الجنين، فإنه لابد من تجنب حدوث الحمل مدة 4 أسابيع بعد لقاح الحصبة الألمانية أو لقاح MMR.
3. يجب عدم تلقيح الأشخاص المصابين بالعوز المناعي أو التثبيط المناعي الناجم عن الابيضاض أو اللمفوما أو الخباثة المعممة أو أحد أدواء عوز المناعة أو المعالجة المثبطة للمناعة. ولا تعتبر المعالجة بجرعة منخفضة من الستيروئيدات القشرية (دون 2 ملغ / كغ / اليوم) أو المعالجة المتناوبة (كل ثاني يوم) أو المعالجة بالستيروئيدات القشرية الاستنشاقية Aerosolized (المعالجة الضبوبية) مضاد استطباب للقاح الحصبة الألمانية. ويمكن تلقيح الأشخاص بعد إيقاف المعالجة المثبطة للمناعة عندهم لمدة شهر (بالنسبة للستيروئيدات) ولمدة 3 شهور (بالنسبة للمعالجة الكيماوية). يمكن إعطاء لقاح الحصبة الألمانية للأشخاص اللاعرضيين المصابين بخمج HIV أو الذين لديهم أعراض خفيفة.
4. إن الأشخاص المصابين بمرض حاد شديد أو متوسط الشدة يجب ألا يعطوا لقاح الحصبة الألمانية حتى يشفى المرض الحاد. أما المرض الخفيف (مثل التهاب الأذن الوسطى، والأخماج التنفسية العلوية الخفيفة والمعالجة الحالية بالصادات والتعرض او الشفاء من أمراض أخرى فلا تعتبر مضاد استطباب للقاح الحصبة الألمانية.
5. قد يتداخل العلاج بأحد مشتقات الدم الحاوية على الأضداد (مثل الغلوبولين المناعي أو الدم الكامل أو الكريات الحمراء المكدسة Packed أو الغلوبولين المناعي الوريدي) مع الانقلاب المصلي Seroconversion عند التلقيح بلقاح الحصبة الألمانية. ولهذا يجب إعطاء اللقاح قبل أسبوعين من إعطاء أي من منتجات الدم الحاوية على الأضداد أو تأخير إعطائه لمدة 3 شهور على الأقل بعد إعطاء هذه المنتجات. وفي حال أعطي لقاح الحصبة الألمانية على شكل لقاح MMR فيجب أن تكون فترة التأخير أطول قبل إعطاء اللقاح.
تترافق الأعراض المفصلية مثل ألم المفاصل والتهاب المفاصل (احمرار المفصل وتورمه) مع مكونة الحصبة الألمانية لقاح MMR. يحدث الألم المفصلي والتهاب المفاصل العابر بشكل أشيع عند البالغين المستعدين مقارنة مع الأطفال وهما أشيع عند النساء المستعدات مقارنة مع الرجال. إن الألم المفصلي الحاد أو التهاب المفاصل نادران عند الأطفال بعد التلقيح بلقاح الحصبة الألمانية RA27 / 3. على العكس فإن 25٪ من الإناث البالغات المستعدات يتطور لديهن ألم مفاصل حاد بعد لقاح RA27 / 3 و 10 ٪ سجل لديهن حدوث أعراض وعلامات مثل شواش الحس Paresthesias والألم في الذراعين والساقين.
عندما تحدث الأعراض المفصلية الحادة أو عندما يحدث الألم أو شواش الحس دون وجود أعراض مفصلية فإنها تبدأ عادة بعد 1-3 أسابيع من التلقيح وتستمر لمدة تتراوح بين يوم واحد و 3 أسابيع ونادراً ما تنكس. أن الأعراض المفصلية الحادة عند البالغين التالية للقاح الحصبة الألمانية نادراً ما تؤثر على النشاطات اليومية.
تشير الدراسات التي أجريت في الولايات المتحدة والخبرات من الأقطار المجاورة التي تستخدم لقاح RA27 / 3 إلى عدم وجود علاقة بين لقاح الحصبة الألمانية والتهاب المفاصل المزمن. وفي دراسة أجريت على 958 امراة سلبية المصل تم تلقيحهن و 932 امرأة سلبية المصل لم يتم تلقيحهن وكانت الأعمار تتراوح بين 15-39 سنة إلى عدم وجود علاقة بين التلقيح ضد الحصبة الألمانية وتطور أعراض مفصلية متكررة أو حدوث اعتلال عصبي أو مرض غرائي. وما زالت ACIP توصي بتلقيح كل النساء اللواتي ليس لديهن مناعة ضد الحصبة الألمانية.
6. إن الإعطاء السابق للغلوبولين المناعي البشري (Anti - Rho (D لا يتداخل بصورة عامة مع الاستجابة المناعية للقاح الحصبة الألمانية ولا يعتبر مضاد استطباب للتلقيح بعد الولادة. ولكن يجب إجراء الفحوص المصلية عند النساء اللواتي أعطين الغلوبولين المناعي Anti - Rho بعد 6-8 أسابيع من التلقيح للتأكد من حدوث الانقلاب المصلي.
7. بالرغم من إمكانية عزل الڤيروس من البلعوم بلعوم الأشخاص الملقحين فإن هؤلاء الأشخاص لا ينقلون الحصبة الألمانية إلى الآخرين ما عدا أحيانا في حالة تلقيح النساء المرضعات حيث يمكن في هذه الحالة أن يصاب الرضيع بالخمج وقد يكون ذلك عن طريق حليب الأم وقد يتطور لديه مرض طفحي خفيف لكن لم يذكر حدوث تأثيرات خطيرة. إن الرضع الذين أصيبوا بالخمج عن طريق حليب الأم أظهروا استجابة طبيعية للقاح الحصبة الألمانية عندما تم تلقيحهم بعمر 12 - 15 شهراً. ولذلك لا يعتبر الإرضاع الوالدي مضاد استطباب للتلقيح ضد الحصبة الألمانية .
تلقيح النساء في سن الإنجاب بلقاح الحصبة الألمانية
يجب عدم إعطاء لقاح الحصبة الألمانية للنساء الحوامل أو النساء اللواتي يخططن للحمل خلال 4 أسابيع. وتوصي اللجنة الاستشارية حول ممارسات التمنيع ACIP بضرورة سؤال النساء قبل إعطائهن اللقاح إن كن حوامل أو يخططن للحمل خلال الأسابيع الأربعة التالية لإعطاء اللقاح. ويتم تلقيح كل النساء الأخريات بعد شرح المخاطر النظرية للقاح أثناء الحمل وأهمية عدم الحمل خلال الأسابيع الأربعة التالية بعد اللقاح ولا توصي ACIP بإجراء اختبار الحمل بشكل روتيني قبل لقاح الحصبة الألمانية.
- لقاح MMR مضادات الاستطباب والتحذيرات
وإذا تم إعطاء لقاح الحصبة الألمانية للمرأة الحامل عن طريق الخطأ أو حدث الحمل خلال 4 أسابيع من إعطاء اللقاح فتعامل كل حالة على حدة وتقدم الاستشارة اللازمة للأم. ويجب عدم اعتبار لقاح MMR اثناء الحمل سبباً لإنهاء الحمل بشكل روتيني.
عندما تم التصريح باستخدام لقاح الحصبة الألمانية كان موضوع إعطاء اللقاح اثناء الحمل بشكل غير مقصود موضع قلق واهتمام بسبب التأثيرات المشوهة المعروفة لفيروس الحصبة الألمانية البري، ولتحديد المخاطر الناجمة عن هذا الأمر في حال وجودها قام مركز الوقاية والسيطرة على الأمراض CDC بإنشاء سجل للنساء اللواتي أعطين اللقاح أثناء الحمل لمعرفة إمكانية حدوث متلازمة الحصبة الألمانية الخلقية عند رضع هؤلاء النساء. وقد تم توثيق حدوث خمج الجنين تحت السريري مصلية عن 1-2% تقريباً من رضع النساء الملقحات أثناء الحمل ولكن اعتماداً على المعلومات التي جمعها CDC في سجل VIP (التلقيح اثناء الحمل) بين عامي 1971و1989 لم يوجد أي دليل على حدوث متلازمة الحصبة الألمانية الخلقية CRS في ذراري 321 امراة أعطين اللقاح اثناء الحمل. ويعتبر الخطر الملاحظ Observed Risk حاليا هو 0 بالمئة مع نسبة خطورة نظرية أعظمية تعادل 1.6٪. واعتماداً على ما سبق ولكون خطر اللقاح أثناء الحمل على الجنين قليلاً جداً إن كان موجوداً، فإن إنهاء الحمل الروتيني لا يوصى به وتقدم المشورة والنصحية لكل حالة على حدة وفي 30 نيسان1989 أوقف CDC العمل بسجل VIP.
وما زالت توصيات ACIP هي عدم إعطاء لقاح الحصبة الألمانية للنساء الحوامل بسبب النسبة القليلة للمخاطر النظرية على الجنين.
تخزين اللقاح والتعامل معه
يجب المحافظة على حرارة لقاح MMR أثناء نقله بحدود 10 درجات مئوية (50 درجة فهرنهایت) أو أقل. كما يجب وضع اللقاح عند استلامه مباشرة في البراد وحمايته من الضوء، ويتم تخزين اللقاح بدرجة حرارة 2-8 درجات مئوية (35-46 درجة فهرنهايت)، ولكن يمكن تجميده. أما بالنسبة للسائل الذي يحل به اللقاح Diluent فيمكن تخزينه في البراد أو في حرارة الغرفة العادية.
ويجب بعد حل اللقاح أن يبقى في البراد وبعيداً عن الضوء، كما يجب استخدامه مباشرة، وفي حال عدم استخدامه خلال 8 ساعات يجب التخلص منه.
استراتيجيات إنقاص الحصبة الألمانية ومتلازمة الحصبة الألمانية الخلقية (CRS)
التخلص من CRS:
إن التخلص من CRS يحتاج إلى عدة مقاربات:
• الوصول إلى مستويات عالية من التمنيع والمحافظة عليها.
• الترصد الشديد (المكثف) لحالات الحصبة الألمانية وحالات CRS.
• السيطرة السريعة على الجائحات عند حدوث الحصبة الألمانية.
• تلقيح الإناث في سن الإنجاب المستعدات للإصابة.
إن التخلص من الحصبة الألمانية و CRS يحتاج إلى تركيز الجهود وتوسيعها لتشمل المراهقات والبالغات الشابات في سن الإنجاب خاصة اللاتي ولدن خارج الولايات المتحدة. ويشمل ذلك التلقيح في عيادات تنظيم الأسرة وعيادات الأمراض الجنسية والتلقيح كجزء من الرعاية النسائية الروتينية والتركيز على تلقيح طالبات الكليات وتلقيح النساء بعد الولادة وبعد الإجهاض.
•برامج التلقيح ضد الحصبة الألمانية في المشافي.
- استخدام اللقاحات المشتركة.
إن استخدام اللقاحات المشتركة مثل لقاح MMR أو MR وإعطاء جرعتين من لقاح MMR للسيطرة على الحصبة سوف يزيد من مستوى الإيجابية المصلية للحصبة الألمانية عند الأطفال والبالغين. إن الأشخاص الممنعين ضد الحصبة الألمانية لا يحدث لديهم ارتكاسات جانبية عند التلقيح بلقاح الحصبة الألمانية.
المصادر
- [61].
See also
- Blueberry muffin baby
- Eradication of infectious diseases
- Exanthema subitum (roseola infantum)
References
- ^ أ ب ت ث ج ح خ د ذ ر ز س ش ص ض ط ظ ع غ ف ق ك Atkinson, William (2011). Epidemiology and Prevention of Vaccine-Preventable Diseases (12 ed.). Public Health Foundation. pp. 301–323. ISBN 9780983263135. Archived from the original on 2017-05-01. Retrieved 2017-05-05.
- ^ أ ب ت ث ج ح خ McLean, Huong (2014). "3 Infectious Diseases Related To Travel". CDC health information for international travel 2014 : the yellow book. Oup USA. ISBN 9780199948499. Archived from the original on 2015-04-24 – via cdc.gov.
- ^ أ ب ت ث ج ح خ د ذ ر ز س ش ص ض ط Lambert, N; Strebel, P; Orenstein, W; Icenogle, J; Poland, GA (7 January 2015). "Rubella". Lancet. 385 (9984): 2297–307. doi:10.1016/S0140-6736(14)60539-0. PMC 4514442. PMID 25576992.
- ^ أ ب "Rubella (German Measles, Three-Day Measles)". CDC.gov. US: Centers for Disease Control and Prevention. December 17, 2014. Archived from the original on 2 April 2015. Retrieved 30 March 2015.
- ^ Neighbors, M; Tannehill-Jones, R (2010). "Childhood diseases and disorders". Human diseases (3rd ed.). Clifton Park, New York: Delmar, Cengage Learning. pp. 457–79. ISBN 978-1-4354-2751-8.
- ^ أ ب "Rubella vaccines: WHO position paper" (PDF). Wkly Epidemiol Rec. 86 (29): 301–16. 15 July 2011. PMID 21766537. Archived (PDF) from the original on 5 June 2015.
- ^ أ ب ت ث Donald G. McNeil Jr. (April 29, 2015). "Rubella Has Been Eliminated From the Americas, Health Officials Say". The New York Times. Archived from the original on May 1, 2015. Retrieved April 30, 2015.
- ^ أ ب "Americas region is declared the world's first to eliminate rubella". PAHO.org. Pan American Health Organization, World Health Organization. 29 April 2015. Archived from the original on 18 May 2015. Retrieved 6 May 2015.
- ^ "Public Health Image Library (PHIL)". cdc.gov. Center for Disease Control and Prevention. 1966. Archived from the original on 15 March 2015. Retrieved 24 May 2015.
- ^ أ ب ت Edlich RF, Winters KL, Long WB, Gubler KD (2005). "Rubella and congenital rubella (German measles)". J Long Term Eff Med Implants. 15 (3): 319–28. doi:10.1615/JLongTermEffMedImplants.v15.i3.80. PMID 16022642.
- ^ Kliegman, Robert; Nelson, Waldo E.; Jenson, Hal B.; Marcdante, Karen J.; Behrman, Richard E. (2006). Nelson Essentials of Pediatrics. Elsevier Health Sciences. p. 467. ISBN 978-1-4160-0159-1.
- ^ أ ب ت ث Kasper, Dennis L.; Fauci, Anthony S.; Hauser, Stephen L.; Longo, Dan L.; Larry Jameson, J.; Loscalzo, Joseph (2018-02-06). "Rubella (German Measles)". Harrison's principles of internal medicine (20th ed.). New York. ISBN 9781259644047. OCLC 990065894.
{{cite book}}: CS1 maint: location missing publisher (link) - ^ "Rubella (German Measles)". kidshealth.org. Archived from the original on 2013-10-06.
- ^ "Diseases and Conditions: Rubella: Complications". mayoclinic.org. Mayo Foundation for Medical Education and Research. 13 May 2015. Archived from the original on 18 May 2015.
- ^ Michael, M. (1908). "Rubella: Report of Epidemic of Eighty Cases". In Treat, E.B. (ed.). Archives of Pediatrics. p. 604. Archived from the original on 2015-11-25.
- ^ Atreya CD, Mohan KV, Kulkarni S (2004). "Rubella virus and birth defects: molecular insights into the viral teratogenesis at the cellular level". Birth Defects Res. A. 70 (7): 431–7. doi:10.1002/bdra.20045. PMID 15259032. Archived from the original on 2020-08-06. Retrieved 2019-07-05.
- ^ أ ب De Santis M, Cavaliere AF, Straface G, Caruso A (2006). "Rubella infection in pregnancy". Reprod. Toxicol. 21 (4): 390–8. doi:10.1016/j.reprotox.2005.01.014. PMID 16580940.
- ^ "TORCH Syndrome". NORD (National Organization for Rare Disorders) (in الإنجليزية الأمريكية). Archived from the original on 2017-06-27. Retrieved 2022-05-18.
- ^ Epps, R E; Pittelkow, M R; Su, W P (1995-06-01). "TORCH syndrome". Seminars in Dermatology. 14 (2): 179–186. doi:10.1016/s1085-5629(05)80016-1. ISSN 0278-145X. PMID 7640200. Archived from the original on 2023-01-13. Retrieved 2022-05-18.
- ^ Walker PJ, Siddell SG, Lefkowitz EJ, Mushegian AR, Dempsey DM, Dutilh BE, et al. (September 2019). "Changes to virus taxonomy and the International Code of Virus Classification and Nomenclature ratified by the International Committee on Taxonomy of Viruses (2019)". Arch. Virol. 164 (9): 2417–2429. doi:10.1007/s00705-019-04306-w. PMID 31187277.
- ^ Frey TK (1994). "Molecular biology of rubella virus". Advances in Virus Research, Volume 44. Vol. 44. pp. 69–160. doi:10.1016/S0065-3527(08)60328-0. ISBN 9780120398447. PMC 7131582. PMID 7817880.
{{cite book}}:|journal=ignored (help) - ^ Forrest JM, Turnbull FM, Sholler GF, et al. (2002). "Gregg's congenital rubella patients 60 years later". Med. J. Aust. 177 (11–12): 664–7. doi:10.5694/j.1326-5377.2002.tb05003.x. PMID 12463994. S2CID 36212779. Archived from the original on 2008-08-30.
- ^ Honeyman MC, Dorman DC, Menser MA, Forrest JM, Guinan JJ, Clark P (February 1975). "HL-A antigens in congenital rubella and the role of antigens 1 and 8 in the epidemiology of natural rubella". Tissue Antigens. 5 (1): 12–8. doi:10.1111/j.1399-0039.1975.tb00520.x. PMID 1138435.
- ^ Best JM (2007). "Rubella". Semin Fetal Neonatal Med. 12 (3): 182–92. doi:10.1016/j.siny.2007.01.017. PMID 17337363.
- ^ Stegmann BJ, Carey JC (2002). "TORCH Infections. Toxoplasmosis, Other (syphilis, varicella-zoster, parvovirus B19), Rubella, Cytomegalovirus (CMV), and Herpes infections". Curr Women's Health Rep. 2 (4): 253–8. PMID 12150751.
- ^ Robertson, SE; Cutts, FT; Samuel, R; Diaz-Ortega, JL (1997). "Control of rubella and congenital rubella syndrome (CRS) in developing countries, Part 2: Vaccination against rubella". Bulletin of the World Health Organization. 75 (1): 69–80. PMC 2486979. PMID 9141752.
- ^ Watson JC, Hadler SC, Dykewicz CA, Reef S, Phillips L (1998). "Measles, mumps, and rubella—vaccine use and strategies for elimination of measles, rubella, and congenital rubella syndrome and control of mumps: recommendations of the Advisory Committee on Immunization Practices (ACIP)". MMWR Recomm Rep. 47 (RR-8): 1–57. PMID 9639369. Archived from the original on 2009-09-18.
- ^ Dayan GH, Castillo-Solórzano C, Nava M, et al. (2006). "Efforts at rubella elimination in the United States: the impact of hemispheric rubella control". Clin. Infect. Dis. 43 (Suppl 3): S158–63. doi:10.1086/505949. PMID 16998776.
- ^ Centers for Disease Control and Prevention (CDC) (2005). "Elimination of rubella and congenital rubella syndrome—United States, 1969–2004". MMWR Morb. Mortal. Wkly. Rep. 54 (11): 279–82. PMID 15788995. Archived from the original on 2007-10-01.
- ^ Davey, Melissa (31 October 2018). "Rubella's elimination from Australia 'shows vaccinations work'". the Guardian (in الإنجليزية). Archived from the original on 31 October 2018. Retrieved 31 October 2018.
- ^ أ ب ت ث Health Care Guideline: Routine Prenatal Care. Fourteenth Edition. Archived 2012-06-24 at the Wayback Machine By the Institute for Clinical Systems Improvement July 2010.
- ^ Young, Megan K; Cripps, Allan W; Nimmo, Graeme R; van Driel, Mieke L (9 September 2015). "Post-exposure passive immunisation for preventing rubella and congenital rubella syndrome". Cochrane Database of Systematic Reviews. 2015 (9): 2. doi:10.1002/14651858.CD010586.pub2. hdl:10072/99129. PMC 8761358. PMID 26350479.
- ^ Khandekar R, Sudhan A, Jain BK, Shrivastav K, Sachan R (2007). "Pediatric cataract and surgery outcomes in Central India: a hospital based study". Indian J Med Sci. 61 (1): 15–22. doi:10.4103/0019-5359.29593. PMID 17197734. Archived from the original on 2020-08-06. Retrieved 2019-07-05.
- ^ Weisinger HS, Pesudovs K (2002). "Optical complications in congenital rubella syndrome". Optometry. 73 (7): 418–24. PMID 12365660.
- ^ Freij BJ, South MA, Sever JL (1988). "Maternal rubella and the congenital rubella syndrome". Clin Perinatol. 15 (2): 247–57. doi:10.1016/S0095-5108(18)30710-3. PMID 3288422.
- ^ Reef SE, Frey TK, Theall K, et al. (2002). "The changing epidemiology of rubella in the 1990s: on the verge of elimination and new challenges for control and prevention". JAMA. 287 (4): 464–72. doi:10.1001/jama.287.4.464. PMID 11798368.
- ^ "Rubella Watch". PAHO.org. Pan American Health Organization, World Health Organization. Archived from the original on 2011-06-12. Retrieved 2010-04-10.
- ^ "Rubella | Rubella in the United States". www.cdc.gov (in الإنجليزية الأمريكية). Centers for Disease Control and Prevention. 2017-09-12. Archived from the original on 2018-12-07. Retrieved 2018-10-21.
- ^ Plotkin SA (2001). "Rubella eradication". Vaccine. 19 (25–26): 3311–9. doi:10.1016/S0264-410X(01)00073-1. PMID 11348695.
- ^ Cooper, L.Z. (1975). "Congenital Rubella in the United States". In Krugman S Gershon A (ed.). Symposium on Infections Of the Fetus and Newborn Infant. New York: Alan R. Liss. pp. 1–. ISBN 978-0845100035.
- ^ Danovaro-Holliday MC, LeBaron CW, Allensworth C, et al. (2000). "A large rubella outbreak with spread from the workplace to the community". JAMA. 284 (21): 2733–9. doi:10.1001/jama.284.21.2733. PMID 11105178.
- ^ Reef S (2006). "Rubella mass campaigns". Mass Vaccination: Global Aspects — Progress and Obstacles. Current Topics in Microbiology and Immunology. Vol. 304. pp. 221–9. doi:10.1007/3-540-36583-4_12. ISBN 978-3-540-29382-8. PMID 16989272.
{{cite book}}:|journal=ignored (help) - ^ Di Pietrantonj, Carlo; Rivetti, Alessandro; Marchione, Pasquale; Debalini, Maria Grazia; Demicheli, Vittorio (2021-11-22). "Vaccines for measles, mumps, rubella, and varicella in children". The Cochrane Database of Systematic Reviews. 2021 (11): CD004407. doi:10.1002/14651858.CD004407.pub5. ISSN 1469-493X. PMC 8607336. PMID 34806766.
- ^ Ujiie, Mugen; Nabae, Koji; Shobayashi, Tokuaki (2014-04-26). "Rubella outbreak in Japan". The Lancet (in الإنجليزية). 383 (9927): 1460–1461. doi:10.1016/S0140-6736(14)60712-1. ISSN 0140-6736. PMID 24766958. S2CID 2939503.
- ^ أ ب Ackerknecht, Erwin Heinz (1982). A short history of medicine. Baltimore: Johns Hopkins University Press. pp. 129. ISBN 978-0-8018-2726-6.
- ^ Wesselhoeft C (1949). "Rubella and congenital deformities". N. Engl. J. Med. 240 (7): 258–61. doi:10.1056/NEJM194902172400706. PMID 18109609.
- ^ Best, J.M.; Cooray, S.; Banatvala, J.E. (2005). "45. Rubella". Topley and Wilson's Microbiology and Microbial Infections. Vol. 2 Virology. pp. 960–992. ISBN 978-0-340-88562-8.
- ^ أ ب ت Lee JY, Bowden DS (2000). "Rubella virus replication and links to teratogenicity". Clin. Microbiol. Rev. 13 (4): 571–87. doi:10.1128/CMR.13.4.571-587.2000. PMC 88950. PMID 11023958.
- ^ أ ب ت ث Atkinson, W; Hamborsky, J; McIntyre, L; Wolfe, S, eds. (2007). "12. Rubella" (PDF). Epidemiology and Prevention of Vaccine-Preventable Diseases (10th ed.). Centers for Disease Control and Prevention. Archived from the original on 2007-06-20. Retrieved 2007-07-03.
- ^ أ ب ت ث "Chapter 11 — Rubella" (PDF). Immunisation Handbook 2006. Ministry of Health, Wellington, NZ. April 2006. ISBN 978-0-478-29926-7. Archived from the original on 2007-11-15. Retrieved 2007-07-03.
- ^ Smith, J. L. (1881). "Contributions to the study of Rötheln". Trans. Int. Med. Congr. Phil. 4 (14).
- ^ Hess, Alfred Fabian (1914). "German measles (rubella): an experimental study". Archives of Internal Medicine. 13 (6): 913–6. doi:10.1001/archinte.1914.00070120075007. Archived from the original on 2020-08-06. Retrieved 2019-09-09. as cited by Enersen, Ole Daniel (1934). "Alfred Fabian Hess". Science. 79 (2039): 70–72. Bibcode:1934Sci....79...70.. doi:10.1126/science.79.2039.70. PMID 17798141. Archived from the original on 2007-09-30. Retrieved 2007-07-03.
- ^ Reagan, Leslie J. (2010-07-20). Dangerous Pregnancies: Mothers, Disabilities, and Abortion in Modern America. University of California Press. p. 84. ISBN 9780520945005. Archived from the original on 2023-01-13. Retrieved 2017-09-11.
- ^ J.B. Hanshaw, J.A. Dudgeon, and W.C. Marshall. Viral diseases of the fetus and newborn. W.B. Saunders Co., Philadelphia, 1985
- ^ "Public Health Burden of Rubella and CRS" (PDF). EPI Newsletter. Pan American Health Organization. XX (4). August 1998. Archived (PDF) from the original on 2011-07-19. Retrieved 2007-07-03.
- ^ Lambert, Nathaniel; Strebel, Peter; Orenstein, Walter; Icenogle, Joseph; Poland, Gregory A. (2015-06-06). "Rubella". Lancet. 385 (9984): 2297–2307. doi:10.1016/S0140-6736(14)60539-0. ISSN 0140-6736. PMC 4514442. PMID 25576992.
- ^ Best, Jennifer M.; Banatvala, J.E.; Almeida, June D.; Waterson, A.P. (29 July 1967). "Morphological Characteristics of Rubella Virus". The Lancet (in الإنجليزية). 290 (7509): 237–239. doi:10.1016/S0140-6736(67)92302-1.
- ^ "Colombia, libre de sarampión y rubéola - Archivo Digital de Noticias de Colombia y el Mundo desde 1.990 - eltiempo.com". 2014-01-22. Archived from the original on 2014-02-02.
- ^ "Colombia fue declarada libre de sarampión y rubéola". 2014-01-22. Archived from the original on 2015-05-23.
- ^ "Rubella (German measles) eradicated from Americas". BBC. April 29, 2015. Archived from the original on May 1, 2015. Retrieved April 30, 2015.
- ^ د. عماد محمد زوكار، د. أحمد محمد نوح: الرجع الشامل في اللقاحات، دار علوم القدس، الطبعة الأولى 2005
External links
| Find more about حصبة ألمانية at Wikipedia's sister projects | |
| Media from Commons | |
| Quotations from Wikiquote | |
- Rubella at Wong's Virology.
- Immunization Action Coalition: Rubella
- DermNet viral/rubella
- Centers for Disease Control and Prevention (2012). "Ch. 19: Rubella". In Atkinson W, Wolfe S, Hamborsky J (eds.). Epidemiology and Prevention of Vaccine-Preventable Diseases (12th ed.). Washington DC: Public Health Foundation. pp. 275–290. Archived from the original on 2017-03-10.
- "Rubella virus". NCBI Taxonomy Browser. 11041.
- "Rubella". MedlinePlus. U.S. National Library of Medicine.
| Classification | |
|---|---|
| External resources |
قالب:Numbered Diseases of Childhood قالب:Eradication of infectious disease